Las referencias a las enfermedades mentales pueden encontrarse a lo largo de la historia. Sin embargo, la evolución de las enfermedades mentales no ha sido lineal ni progresiva, sino cíclica. El hecho de que un comportamiento se considere normal o anormal depende del contexto que lo rodea y, por tanto, cambia en función de una época y una cultura determinadas. En el pasado, los comportamientos poco comunes o que se desviaban de las normas y expectativas socioculturales de una cultura y un periodo concretos se utilizaban como forma de silenciar o controlar a determinados individuos o grupos. Como resultado, una visión menos relativista de la cultura sobre el comportamiento anormal se ha centrado en cambio en si el comportamiento supone una amenaza para uno mismo o para los demás o si causa tanto dolor y sufrimiento que interfiere con las responsabilidades laborales o con las relaciones con la familia y los amigos.
A lo largo de la historia ha habido tres teorías generales sobre la etiología de las enfermedades mentales: sobrenatural, somatogénica y psicogénica. Las teorías sobrenaturales atribuyen las enfermedades mentales a la posesión por parte de espíritus malignos o demoníacos, al desagrado de los dioses, a los eclipses, a la gravitación planetaria, a las maldiciones y al pecado. Las teorías somatogénicas identifican las alteraciones del funcionamiento físico como resultado de una enfermedad, una herencia genética o un daño o desequilibrio cerebral. Las teorías psicogénicas se centran en experiencias traumáticas o estresantes, asociaciones y cogniciones aprendidas inadaptadas o percepciones distorsionadas. Las teorías etiológicas de las enfermedades mentales determinan la atención y el tratamiento que reciben los enfermos mentales. Como veremos más adelante, un individuo que se cree que está poseído por el diablo será visto y tratado de forma diferente a un individuo que se cree que sufre un exceso de bilis amarilla. Sus tratamientos también serán diferentes, desde el exorcismo hasta las sangrías. Las teorías, sin embargo, siguen siendo las mismas. Coexisten y se reciclan a lo largo del tiempo.
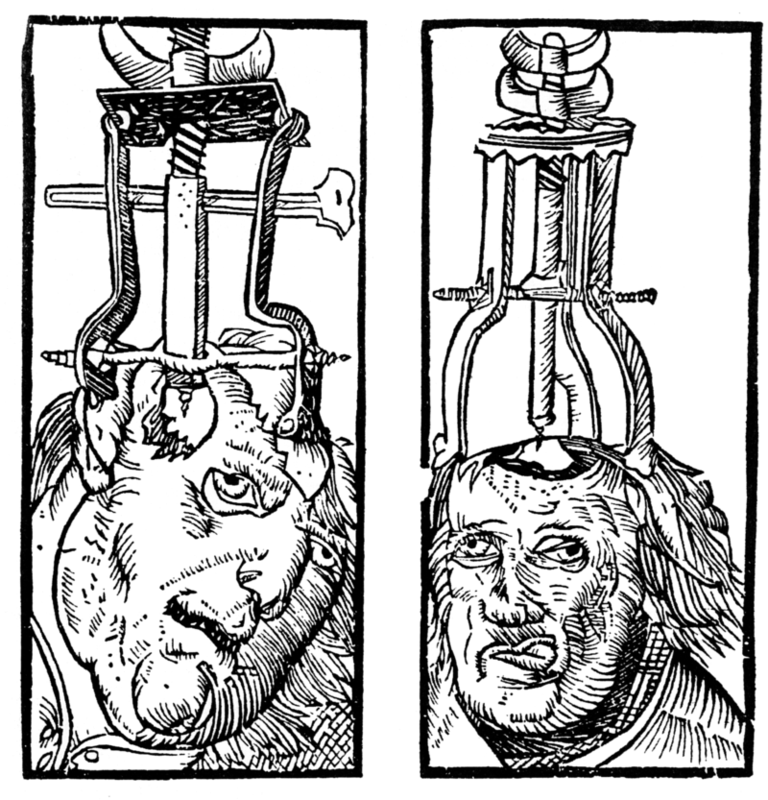
La transfusión es un ejemplo de la primera explicación sobrenatural de las enfermedades mentales. El examen de los cráneos prehistóricos y del arte rupestre de una época tan temprana como el 6500 a.C. ha identificado la perforación quirúrgica de agujeros en los cráneos para tratar las lesiones en la cabeza y la epilepsia, así como para permitir la liberación de los espíritus malignos atrapados en el cráneo (Restak, 2000). Alrededor del año 2700 a.C., el concepto de la medicina china de fuerzas corporales positivas y negativas complementarias («yin y yang») atribuía la enfermedad mental (y física) a un desequilibrio entre estas fuerzas. Por ello, era esencial una vida armoniosa que permitiera el equilibrio adecuado del yin y el yang y el movimiento del aire vital (Tseng, 1973).
Los papiros mesopotámicos y egipcios del año 1900 a.C. describen a las mujeres que padecen enfermedades mentales derivadas de un útero errante (posteriormente denominado histeria por los griegos): El útero podía desprenderse y adherirse a partes del cuerpo como el hígado o la cavidad torácica, impidiendo su correcto funcionamiento o produciendo síntomas variados y a veces dolorosos. Como resultado, los egipcios, y más tarde los griegos, también emplearon un tratamiento somatogénico de sustancias de olor fuerte para guiar al útero de vuelta a su ubicación correcta (olores agradables para atraer y desagradables para disipar).
A lo largo de la antigüedad clásica vemos un retorno a las teorías sobrenaturales de la posesión demoníaca o el desagrado divino para explicar el comportamiento anormal que estaba fuera del control de la persona. Se recurría a la asistencia al templo con ceremonias religiosas de curación y conjuros a los dioses para ayudar en el proceso de curación. Los hebreos veían la locura como un castigo de Dios, por lo que el tratamiento consistía en confesar los pecados y arrepentirse. Sin embargo, también se creía que los médicos podían consolar y curar la locura.
Los médicos griegos rechazaban las explicaciones sobrenaturales de los trastornos mentales. Fue alrededor del año 400 a.C. cuando Hipócrates (460-370 a.C.) intentó separar la superstición y la religión de la medicina sistematizando la creencia de que una deficiencia o especialmente un exceso de uno de los cuatro fluidos corporales esenciales (es decir, los humores) -sangre, bilis amarilla, bilis negra y flema- era responsable de las enfermedades físicas y mentales. Por ejemplo, una persona demasiado temperamental sufría de un exceso de sangre y, por tanto, la sangría sería el tratamiento necesario. Hipócrates clasificaba las enfermedades mentales en una de las cuatro categorías -epilepsia, manía, melancolía y fiebre cerebral- y, al igual que otros destacados médicos y filósofos de su época, no creía que las enfermedades mentales fueran vergonzosas ni que los enfermos mentales debieran responder por su comportamiento. Los enfermos mentales eran atendidos en casa por sus familiares y el Estado no compartía la responsabilidad de su cuidado. El humorismo siguió siendo una teoría somatógena recurrente hasta el siglo XIX.

Si bien el médico griego Galeno (130-201 d.C.) rechazó la noción de que el útero tuviera un alma animista, estuvo de acuerdo con la noción de que un desequilibrio de los cuatro fluidos corporales podía causar enfermedades mentales. Sin embargo, también abrió la puerta a las explicaciones psicógenas de las enfermedades mentales, al permitir la experiencia del estrés psicológico como causa potencial de la anormalidad. Sin embargo, las teorías psicógenas de Galeno fueron ignoradas durante siglos, ya que los médicos atribuyeron las enfermedades mentales a causas físicas durante la mayor parte del milenio.
A finales de la Edad Media, la agitación económica y política amenazaba el poder de la Iglesia Católica Romana. Entre los siglos XI y XV, las teorías sobrenaturales sobre los trastornos mentales volvieron a dominar Europa, alimentadas por desastres naturales como las plagas y las hambrunas que los laicos interpretaban como provocadas por el diablo. La superstición, la astrología y la alquimia se impusieron, y los tratamientos comunes incluían ritos de oración, toques de reliquias, confesiones y expiaciones. A partir del siglo XIII, los enfermos mentales, especialmente las mujeres, comenzaron a ser perseguidos como brujas poseídas. En el momento álgido de la caza de brujas, entre los siglos XV y XVII, cuando la Reforma Protestante había sumido a Europa en la lucha religiosa, dos monjes dominicos escribieron el Malleus Maleficarum (1486) como el manual definitivo para guiar la caza de brujas. A mediados y finales del siglo XVI, Johann Weyer y Reginald Scot intentaron convencer a la gente de que las brujas acusadas eran en realidad mujeres con enfermedades mentales y que éstas no se debían a una posesión demoníaca, sino a un metabolismo defectuoso y a una enfermedad, pero la Inquisición de la Iglesia prohibió sus dos escritos. La caza de brujas no disminuyó hasta los siglos XVII y XVIII, después de que más de 100.000 presuntas brujas fueran quemadas en la hoguera (Schoeneman, 1977; Zilboorg & Henry, 1941).
Los tratamientos modernos de las enfermedades mentales se asocian principalmente con el establecimiento de hospitales y asilos a partir del siglo XVI. La misión de estas instituciones era albergar y recluir a los enfermos mentales, los pobres, los sin techo, los desempleados y los delincuentes. La guerra y la depresión económica produjeron un gran número de indeseables que fueron separados de la sociedad y enviados a estas instituciones. Dos de las instituciones más conocidas, Santa María de Belén en Londres, conocida como Bedlam, y el Hôpital Général de París -que incluía La Salpêtrière, La Pitié y La Bicêtre- comenzaron a albergar a pacientes con enfermedades mentales a mediados del siglo XVI y en el XVII. Cuando las leyes de confinamiento se centraron en proteger al público de los enfermos mentales, los gobiernos se hicieron responsables de alojar y alimentar a los indeseables a cambio de su libertad personal. La mayoría de los reclusos eran institucionalizados en contra de su voluntad, vivían en la suciedad y encadenados a las paredes, y solían ser exhibidos al público a cambio de una tarifa. No obstante, la enfermedad mental se consideraba somatogénica, por lo que los tratamientos eran similares a los de las enfermedades físicas: purgas, sangrías y eméticos.
Aunque inhumana según los estándares actuales, la visión de la locura de la época comparaba a los enfermos mentales con los animales (es decir, el animalismo) que no tenían capacidad de razonar, no podían controlarse, eran capaces de ejercer la violencia sin provocación, no tenían la misma sensibilidad física al dolor o a la temperatura, y podían vivir en condiciones miserables sin quejarse. Por ello, se creía que infundir miedo era la mejor manera de devolver la razón a una mente desordenada.
En el siglo XVIII, surgieron protestas por las condiciones en las que vivían los enfermos mentales, y los siglos XVIII y XIX vieron crecer una visión más humanitaria de las enfermedades mentales. En 1785, el médico italiano Vincenzo Chiarughi (1759-1820) quitó las cadenas a los pacientes de su hospital de San Bonifacio en Florencia (Italia) y fomentó una buena higiene y una formación recreativa y ocupacional. Más conocido, el médico francés Philippe Pinel (1745-1826) y el antiguo paciente Jean-Baptise Pussin crearon un «traitement moral» en La Bicêtre y la Salpêtrière en 1793 y 1795 que también incluía quitar las cadenas a los pacientes, trasladarlos a habitaciones bien ventiladas e iluminadas y fomentar la actividad intencionada y la libertad de movimiento por el recinto (Micale, 1985).
En Inglaterra, las reformas humanitarias surgieron de las preocupaciones religiosas. William Tuke (1732-1822) instó a la Sociedad de Amigos (cuáqueros) de Yorkshire a establecer el Retiro de York en 1796, donde los pacientes eran huéspedes, no prisioneros, y donde el nivel de atención dependía de la dignidad y la cortesía, así como del valor terapéutico y moral del trabajo físico (Bell, 1980).

Mientras que en Estados Unidos existían asilos para enfermos mentales -como el Hospital de Pensilvania en Filadelfia y el Hospital de Williamsburg, creados en 1756 y 1773-, la teoría somatogénica de las enfermedades mentales de la época -promovida especialmente por el padre de la psiquiatría estadounidense, Benjamin Rush (1745-1813)- había dado lugar a tratamientos como las sangrías, los giroscopios y las sillas tranquilizantes. Sin embargo, cuando el Tuke’s York Retreat se convirtió en el modelo para la mitad de los nuevos manicomios privados establecidos en los Estados Unidos, los tratamientos psicógenos, como el cuidado compasivo y el trabajo físico, se convirtieron en el sello distintivo de los nuevos manicomios estadounidenses, como el Friends Asylum en Frankford, Pennsylvania, y el Bloomingdale Asylum en la ciudad de Nueva York, establecidos en 1817 y 1821 (Grob, 1994).
El tratamiento moral tuvo que ser abandonado en América en la segunda mitad del siglo XIX, sin embargo, cuando estos manicomios se volvieron superpoblados y de naturaleza asistencial y ya no podían proporcionar el espacio ni la atención necesarios. Cuando la maestra de escuela jubilada Dorothea Dix descubrió la negligencia que provocaban estas condiciones, abogó por la creación de hospitales estatales. Entre 1840 y 1880, ayudó a establecer más de 30 instituciones mentales en Estados Unidos y Canadá (Viney & Zorich, 1982). A finales del siglo XIX, el tratamiento moral había dado paso al movimiento de higiene mental, fundado por el antiguo paciente Clifford Beers con la publicación de sus memorias de 1908 A Mind That Found Itself. Aprovechando los avances de la teoría de los gérmenes de Pasteur en las décadas de 1860 y 1870 y, sobre todo, los descubrimientos de las vacunas para el cólera, la sífilis y el tifus de principios del siglo XX, el movimiento de higiene mental volvió a una teoría somatogénica de las enfermedades mentales.
La psiquiatría europea de finales del siglo XVIII y durante todo el siglo XIX, sin embargo, se debatió entre las explicaciones somatogénicas y psicogénicas de las enfermedades mentales, en particular la histeria, que provocaba síntomas físicos como la ceguera o la parálisis sin explicación fisiológica aparente. Franz Anton Mesmer (1734-1815), influido por los descubrimientos contemporáneos sobre la electricidad, atribuyó los síntomas histéricos a desequilibrios en un fluido magnético universal que se encuentra en los individuos, y no a un útero errante (Forrest, 1999). James Braid (1795-1860) cambió esta creencia en el mesmerismo por una en la hipnosis, proponiendo así un tratamiento psicógeno para la eliminación de los síntomas. Por aquel entonces, el famoso neurólogo del Hospital Salpetriere, Jean-Martin Charcot (1825-1893), y Ambroise Auguste Liébault (1823-1904) e Hyppolyte Bernheim (1840-1919), de la Escuela de Nancy (Francia), se enzarzaron en una encarnizada batalla etiológica sobre la histeria, en la que Charcot sostenía que la sugestionabilidad hipnótica subyacente a la histeria era una condición neurológica, mientras que Liébault y Bernheim creían que era un rasgo general que variaba en la población. Josef Breuer (1842-1925) y Sigmund Freud (1856-1939) resolverían esta disputa a favor de una explicación psicógena de la enfermedad mental al tratar la histeria mediante la hipnosis, lo que finalmente condujo al método catártico que se convirtió en el precursor del psicoanálisis durante la primera mitad del siglo XX.
El psicoanálisis fue el tratamiento psicógeno dominante para las enfermedades mentales durante la primera mitad del siglo XX, proporcionando la plataforma de lanzamiento para las más de 400 escuelas diferentes de psicoterapia que se encuentran hoy en día (Magnavita, 2006). La mayoría de estas escuelas se agrupan en torno a enfoques conductuales, cognitivos, cognitivo-conductuales, psicodinámicos y centrados en el cliente para la psicoterapia aplicada en formatos individuales, maritales, familiares o grupales. Sin embargo, se han encontrado diferencias insignificantes entre todos estos enfoques; su eficacia en el tratamiento de la enfermedad mental se debe a factores compartidos entre todos los enfoques (no a elementos particulares específicos de cada enfoque): la alianza terapeuta-paciente, la lealtad del terapeuta a la terapia, la competencia del terapeuta y los efectos placebo (Luborsky et al., 2002; Messer & Wampold, 2002).
En cambio, el principal tratamiento somatogénico para las enfermedades mentales se encuentra en el establecimiento de los primeros medicamentos psicotrópicos a mediados del siglo XX. Las sujeciones, la terapia de choque electroconvulsiva y las lobotomías siguieron empleándose en las instituciones estatales estadounidenses hasta la década de 1970, pero rápidamente dejaron paso a una floreciente industria farmacéutica que ha considerado y tratado las enfermedades mentales como un desequilibrio químico en el cerebro.
Ambas teorías etiológicas coexisten hoy en día en lo que la disciplina psicológica sostiene como modelo biopsicosocial de explicación del comportamiento humano. Si bien los individuos pueden nacer con una predisposición genética para un determinado trastorno psicológico, es necesario que estén presentes ciertos factores de estrés psicológico para que desarrollen el trastorno. Los factores socioculturales, como los disturbios sociopolíticos o económicos, las malas condiciones de vida o las relaciones interpersonales problemáticas, también se consideran factores contribuyentes. Por mucho que queramos creer que estamos por encima de los tratamientos descritos anteriormente, o que el presente es siempre la época más ilustrada, no olvidemos que nuestro pensamiento actual sigue reflejando las mismas teorías somatogénicas y psicogénicas subyacentes de las enfermedades mentales que se han discutido a lo largo de esta somera historia de 9.000 años.
Diagnóstico de las enfermedades mentales
El progreso en el tratamiento de las enfermedades mentales implica necesariamente mejoras en el diagnóstico de las mismas. Un sistema de clasificación diagnóstica estandarizado con definiciones consensuadas de los trastornos psicológicos crea un lenguaje compartido entre los proveedores de salud mental y ayuda a la investigación clínica. Aunque los diagnósticos se reconocen desde los tiempos de los griegos, no fue hasta 1883 cuando el psiquiatra alemán Emil Kräpelin (1856-1926) publicó un sistema completo de trastornos psicológicos que se centraba en un patrón de síntomas (es decir, un síndrome) que sugería una causa fisiológica subyacente. Otros clínicos también sugirieron sistemas de clasificación populares, pero la necesidad de un sistema único y compartido allanó el camino para que la Asociación Americana de Psiquiatría publicara en 1952 el primer Manual de Diagnóstico y Estadística (DSM).
El DSM ha sufrido varias revisiones (en 1968, 1980, 1987, 1994, 2000, 2013), y es la versión DSM-III de 1980 la que inició un sistema de clasificación multiaxial que tenía en cuenta al individuo en su totalidad y no sólo la conducta problemática específica. Los ejes I y II contienen los diagnósticos clínicos, incluyendo la discapacidad intelectual y los trastornos de la personalidad. Los ejes III y IV enumeran cualquier condición médica relevante o estresores psicosociales o ambientales, respectivamente. El eje V proporciona una evaluación global del nivel de funcionamiento del individuo. La versión más reciente -el DSM-5- ha combinado los tres primeros ejes y ha eliminado los dos últimos. Estas revisiones reflejan un intento de ayudar a los clínicos a agilizar el diagnóstico y a trabajar mejor con otros sistemas de diagnóstico, como los diagnósticos de salud esbozados por la Organización Mundial de la Salud.
Aunque el DSM ha proporcionado un lenguaje compartido necesario para los clínicos, ha ayudado en la investigación clínica y ha permitido a los clínicos ser reembolsados por las compañías de seguros por sus servicios, no está exento de críticas. El DSM se basa en los resultados clínicos y de investigación de la cultura occidental, principalmente de Estados Unidos. También es un sistema de clasificación categórica medicalizada que asume que el comportamiento desordenado no difiere en grado sino en tipo, en contraposición a un sistema de clasificación dimensional que trazaría el comportamiento desordenado a lo largo de un continuo. Por último, el número de trastornos diagnosticables se ha triplicado desde que se publicó por primera vez en 1952, de modo que casi la mitad de los estadounidenses tendrán un trastorno diagnosticable a lo largo de su vida, lo que contribuye a la continua preocupación por etiquetar y estigmatizar a los enfermos mentales. Estas preocupaciones parecen ser relevantes incluso en la versión del DSM-5 que salió en mayo de 2013.