Riferimenti alla malattia mentale possono essere trovati in tutta la storia. L’evoluzione della malattia mentale, tuttavia, non è stata lineare o progressiva, ma piuttosto ciclica. Se un comportamento è considerato normale o anormale dipende dal contesto che circonda il comportamento e quindi cambia in funzione di un particolare tempo e cultura. In passato, un comportamento non comune o un comportamento che si discostava dalle norme socioculturali e dalle aspettative di una specifica cultura e periodo è stato usato come un modo per mettere a tacere o controllare certi individui o gruppi. Di conseguenza, una visione meno relativista culturale del comportamento anormale si è concentrata invece sul fatto che il comportamento rappresenti una minaccia per se stessi o per gli altri o causi così tanto dolore e sofferenza da interferire con le proprie responsabilità lavorative o con le relazioni con la famiglia e gli amici.
Nella storia ci sono state tre teorie generali sull’eziologia della malattia mentale: soprannaturale, somatogena e psicogena. Le teorie soprannaturali attribuiscono la malattia mentale alla possessione di spiriti maligni o demoniaci, al dispiacere degli dei, alle eclissi, alla gravitazione planetaria, alle maledizioni e al peccato. Le teorie somatogene identificano disturbi nel funzionamento fisico derivanti da malattie, eredità genetiche, danni o squilibri cerebrali. Le teorie psicogene si concentrano su esperienze traumatiche o stressanti, associazioni apprese e cognizioni disadattive, o percezioni distorte. Le teorie eziologiche della malattia mentale determinano la cura e il trattamento che gli individui malati di mente ricevono. Come vedremo più avanti, un individuo che si crede posseduto dal diavolo sarà visto e trattato diversamente da un individuo che si crede soffra di un eccesso di bile gialla. Anche i loro trattamenti saranno diversi, dall’esorcismo al salasso. Le teorie, tuttavia, rimangono le stesse. Coesistono e si riciclano nel tempo.
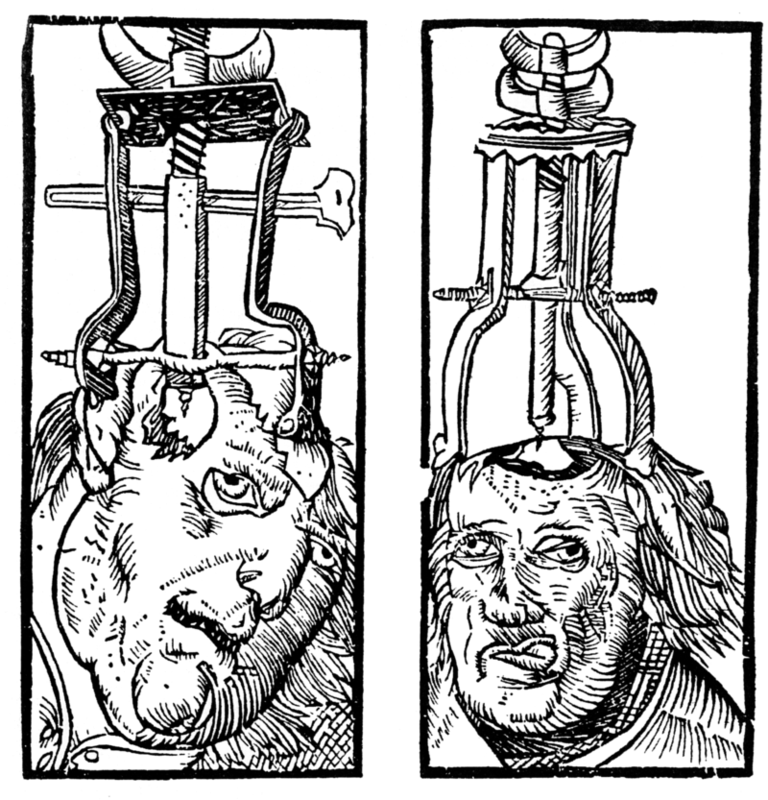
La trafittura è un esempio della prima spiegazione soprannaturale della malattia mentale. L’esame dei crani preistorici e dell’arte rupestre a partire dal 6500 a.C. ha identificato dei fori chirurgici nei crani per trattare le ferite alla testa e l’epilessia, così come per permettere agli spiriti maligni intrappolati nel cranio di essere liberati (Restak, 2000). Intorno al 2700 a.C., il concetto della medicina cinese di forze corporee complementari positive e negative (“yin e yang”) attribuisce la malattia mentale (e fisica) ad uno squilibrio tra queste forze. Come tale, una vita armoniosa che permetteva il giusto equilibrio di yin e yang e il movimento dell’aria vitale era essenziale (Tseng, 1973).
I papiri mesopotamici ed egiziani del 1900 a.C. descrivono donne che soffrono di malattie mentali derivanti da un utero vagante (poi chiamato isteria dai greci): L’utero poteva staccarsi e attaccarsi a parti del corpo come il fegato o la cavità toracica, impedendo il loro corretto funzionamento o producendo sintomi vari e talvolta dolorosi. Di conseguenza, gli egiziani, e più tardi i greci, impiegavano anche un trattamento somatogeno di sostanze dall’odore forte per guidare l’utero nella sua giusta posizione (odori piacevoli per attirare e quelli sgradevoli per disperdere).
In tutta l’antichità classica vediamo un ritorno alle teorie soprannaturali della possessione demoniaca o del dispiacere divino per spiegare il comportamento anormale che era fuori dal controllo della persona. La frequentazione del tempio con cerimonie religiose di guarigione e incantesimi agli dei erano impiegati per assistere nel processo di guarigione. Gli ebrei vedevano la follia come una punizione di Dio, quindi il trattamento consisteva nel confessare i peccati e pentirsi. I medici erano anche ritenuti in grado di confortare e curare la follia, tuttavia.
I medici greci rifiutavano le spiegazioni soprannaturali dei disturbi mentali. Fu intorno al 400 a.C. che Ippocrate (460-370 a.C.) tentò di separare la superstizione e la religione dalla medicina sistematizzando la convinzione che una carenza o soprattutto un eccesso di uno dei quattro fluidi corporei essenziali (cioè gli umori) – sangue, bile gialla, bile nera e flemma – fosse responsabile della malattia fisica e mentale. Per esempio, qualcuno che era troppo irascibile soffriva di troppo sangue e quindi il salasso sarebbe stato il trattamento necessario. Ippocrate classificò la malattia mentale in una delle quattro categorie: epilessia, mania, melanconia e febbre cerebrale e, come altri importanti medici e filosofi del suo tempo, non credeva che la malattia mentale fosse vergognosa o che gli individui malati di mente dovessero essere ritenuti responsabili del loro comportamento. I malati mentali erano curati a casa dai membri della famiglia e lo stato non condivideva alcuna responsabilità per la loro cura. L’umorismo rimase una teoria somatogena ricorrente fino al XIX secolo.

Mentre il medico greco Galeno (130-201 d.C.) rifiutava la nozione che l’utero avesse un’anima animista, era d’accordo con la nozione che uno squilibrio dei quattro fluidi corporei potesse causare la malattia mentale. Ha anche aperto la porta a spiegazioni psicogene per la malattia mentale, tuttavia, consentendo l’esperienza di stress psicologico come causa potenziale di anormalità. Le teorie psicogene di Galeno furono ignorate per secoli, tuttavia, poiché i medici attribuirono le malattie mentali a cause fisiche per la maggior parte del millennio.
Nel tardo Medioevo, le turbolenze economiche e politiche minacciarono il potere della Chiesa Cattolica Romana. Tra l’XI e il XV secolo, le teorie soprannaturali dei disturbi mentali dominarono nuovamente l’Europa, alimentate da disastri naturali come pestilenze e carestie che i laici interpretarono come causate dal diavolo. La superstizione, l’astrologia e l’alchimia presero piede, e i trattamenti comuni includevano riti di preghiera, tocco di reliquie, confessioni ed espiazione. A partire dal XIII secolo i malati di mente, specialmente le donne, cominciarono ad essere perseguitati come streghe possedute. Al culmine della caccia alle streghe dal XV al XVII secolo, con la Riforma Protestante che aveva fatto sprofondare l’Europa nel conflitto religioso, due monaci domenicani scrissero il Malleus Maleficarum (1486) come ultimo manuale per guidare la caccia alle streghe. Johann Weyer e Reginald Scot cercarono di convincere la gente, tra la metà e la fine del XVI secolo, che le streghe accusate erano in realtà donne con malattie mentali e che la malattia mentale non era dovuta alla possessione demoniaca ma al metabolismo difettoso e alla malattia, ma l’Inquisizione della Chiesa mise al bando entrambi i loro scritti. La caccia alle streghe non diminuì fino al XVII e XVIII secolo, dopo che più di 100.000 presunte streghe erano state bruciate sul rogo (Schoeneman, 1977; Zilboorg & Henry, 1941).
I trattamenti moderni della malattia mentale sono più associati alla creazione di ospedali e manicomi a partire dal XVI secolo. La missione di queste istituzioni era di ospitare e confinare i malati di mente, i poveri, i senzatetto, i disoccupati e i criminali. La guerra e la depressione economica produssero un gran numero di persone indesiderabili e queste furono separate dalla società e mandate in queste istituzioni. Due delle istituzioni più conosciute, St. Mary of Bethlehem a Londra, conosciuta come Bedlam, e l’Hôpital Général di Parigi – che comprendeva La Salpêtrière, La Pitié e La Bicêtre – iniziarono ad ospitare pazienti malati di mente a metà del XVI e XVII secolo. Quando le leggi sul confino si concentrarono sulla protezione del pubblico dai malati di mente, i governi divennero responsabili di ospitare e nutrire gli indesiderabili in cambio della loro libertà personale. La maggior parte dei detenuti erano istituzionalizzati contro la loro volontà, vivevano nella sporcizia e incatenati ai muri, ed erano comunemente esposti al pubblico a pagamento. La malattia mentale era comunque considerata somatogena, quindi i trattamenti erano simili a quelli per le malattie fisiche: purghe, emorragie ed emetici.
Anche se inumana per gli standard odierni, la visione della follia all’epoca paragonava i malati mentali agli animali (cioè l’animalismo) che non avevano la capacità di ragionare, non potevano controllarsi, erano capaci di violenza senza provocazione, non avevano la stessa sensibilità fisica al dolore o alla temperatura, e potevano vivere in condizioni miserabili senza lamentarsi. Come tale, si credeva che instillare la paura fosse il modo migliore per riportare una mente disordinata alla ragione.
Dal XVIII secolo, le proteste aumentarono per le condizioni in cui vivevano i malati di mente, e i secoli XVIII e XIX videro la crescita di una visione più umanitaria della malattia mentale. Nel 1785 il medico italiano Vincenzo Chiarughi (1759-1820) rimosse le catene dei pazienti nel suo ospedale di San Bonifacio a Firenze, in Italia, e incoraggiò una buona igiene e una formazione ricreativa e professionale. Più noto, il medico francese Philippe Pinel (1745-1826) e l’ex paziente Jean-Baptise Pussin crearono un “traitement moral” a La Bicêtre e alla Salpêtrière nel 1793 e 1795 che includeva anche la liberazione dei pazienti, il loro trasferimento in stanze ben illuminate e ben arieggiate, e l’incoraggiamento di attività mirate e la libertà di muoversi sul terreno (Micale, 1985).
In Inghilterra, le riforme umanitarie sorsero da preoccupazioni religiose. William Tuke (1732-1822) spinse la Yorkshire Society of (Quaker) Friends a fondare lo York Retreat nel 1796, dove i pazienti erano ospiti, non prigionieri, e dove lo standard delle cure dipendeva dalla dignità e dalla cortesia, oltre che dal valore terapeutico e morale del lavoro fisico (Bell, 1980).

Mentre l’America aveva dei manicomi per i malati di mente – come il Pennsylvania Hospital di Philadelphia e il Williamsburg Hospital, fondato nel 1756 e nel 1773 – la teoria somatogena della malattia mentale dell’epoca – promossa soprattutto dal padre della psichiatria americana, Benjamin Rush (1745-1813) – aveva portato a trattamenti come il salasso, i giostrai e le sedie tranquillanti. Quando lo York Retreat di Tuke divenne il modello per la metà dei nuovi manicomi privati fondati negli Stati Uniti, tuttavia, i trattamenti psicogeni come le cure compassionevoli e il lavoro fisico divennero le caratteristiche dei nuovi manicomi americani, come il Friends Asylum di Frankford, Pennsylvania, e il Bloomingdale Asylum di New York City, fondato nel 1817 e 1821 (Grob, 1994).
Il trattamento morale dovette essere abbandonato in America nella seconda metà del XIX secolo, tuttavia, quando questi manicomi divennero sovraffollati e di natura custodiale e non potevano più fornire lo spazio e l’attenzione necessari. Quando l’insegnante in pensione Dorothea Dix scoprì la negligenza che derivava da tali condizioni, sostenne la creazione di ospedali statali. Tra il 1840 e il 1880, aiutò a stabilire più di 30 istituzioni mentali negli Stati Uniti e in Canada (Viney & Zorich, 1982). Alla fine del XIX secolo, il trattamento morale aveva lasciato il posto al movimento dell’igiene mentale, fondato dall’ex paziente Clifford Beers con la pubblicazione del suo libro di memorie A Mind That Found Itself del 1908. Cavalcando la rivoluzionaria teoria dei germi di Pasteur degli anni 1860 e 1870 e soprattutto le scoperte dei vaccini per il colera, la sifilide e il tifo dell’inizio del XX secolo, il movimento di igiene mentale tornò a una teoria somatogena della malattia mentale.
La psichiatria europea della fine del XVIII secolo e per tutto il XIX secolo, tuttavia, ha lottato tra le spiegazioni somatogene e psicogene della malattia mentale, in particolare l’isteria, che causava sintomi fisici come la cecità o la paralisi senza un’apparente spiegazione fisiologica. Franz Anton Mesmer (1734-1815), influenzato dalle scoperte contemporanee sull’elettricità, attribuì i sintomi isterici agli squilibri di un fluido magnetico universale presente negli individui, piuttosto che a un utero vagante (Forrest, 1999). James Braid (1795-1860) spostò questa credenza nel mesmerismo in una nell’ipnosi, proponendo così un trattamento psicogeno per la rimozione dei sintomi. A quel tempo, il famoso neurologo dell’Ospedale Salpetriere Jean-Martin Charcot (1825-1893), e Ambroise Auguste Liébault (1823-1904) e Hyppolyte Bernheim (1840-1919) della Scuola di Nancy in Francia, erano impegnati in un’aspra battaglia eziologica sull’isteria, con Charcot che sosteneva che la suggestionabilità ipnotica sottostante l’isteria era una condizione neurologica, mentre Liébault e Bernheim credevano che fosse un tratto generale che variava nella popolazione. Josef Breuer (1842-1925) e Sigmund Freud (1856-1939) avrebbero risolto questa disputa a favore di una spiegazione psicogena della malattia mentale trattando l’isteria attraverso l’ipnosi, che alla fine portò al metodo catartico che divenne il precursore della psicoanalisi nella prima metà del XX secolo.
La psicoanalisi fu il trattamento psicogeno dominante per la malattia mentale durante la prima metà del 20° secolo, fornendo il trampolino di lancio per le oltre 400 diverse scuole di psicoterapia che si trovano oggi (Magnavita, 2006). La maggior parte di queste scuole si raggruppano intorno a più ampi approcci comportamentali, cognitivi, cognitivo-comportamentali, psicodinamici e centrati sul cliente alla psicoterapia applicata in formati individuali, coniugali, familiari o di gruppo. Sono state trovate differenze trascurabili tra tutti questi approcci, tuttavia; la loro efficacia nel trattamento della malattia mentale è dovuta a fattori condivisi tra tutti gli approcci (non a particolari elementi specifici di ogni approccio): l’alleanza terapeuta-paziente, la fedeltà del terapeuta alla terapia, la competenza del terapeuta e gli effetti placebo (Luborsky et al, 2002; Messer & Wampold, 2002).
Al contrario, il principale trattamento somatogeno per la malattia mentale può essere trovato nella creazione dei primi farmaci psicotropi nella metà del 20° secolo. Le costrizioni, la terapia dello shock elettroconvulsivo e le lobotomie hanno continuato ad essere impiegate nelle istituzioni statali americane fino agli anni ’70, ma hanno rapidamente lasciato il posto ad una fiorente industria farmaceutica che ha visto e trattato la malattia mentale come uno squilibrio chimico nel cervello.
Entrambe le teorie eziologiche coesistono oggi in quello che la disciplina psicologica considera il modello biopsicosociale per spiegare il comportamento umano. Mentre gli individui possono nascere con una predisposizione genetica per un certo disturbo psicologico, alcuni fattori di stress psicologico devono essere presenti per sviluppare il disturbo. Fattori socioculturali come disordini sociopolitici o economici, cattive condizioni di vita o relazioni interpersonali problematiche sono anche visti come fattori che contribuiscono. Per quanto vogliamo credere di essere al di sopra dei trattamenti descritti sopra, o che il presente sia sempre il tempo più illuminato, non dimentichiamo che il nostro pensiero oggi continua a riflettere le stesse teorie somatogene e psicogene di fondo della malattia mentale discusse in tutta questa breve storia di 9.000 anni.
Diagnosi della malattia mentale
I progressi nel trattamento della malattia mentale implicano necessariamente miglioramenti nella diagnosi della malattia mentale. Un sistema di classificazione diagnostica standardizzato con definizioni concordate dei disturbi psicologici crea un linguaggio condiviso tra i fornitori di salute mentale e aiuta la ricerca clinica. Mentre le diagnosi sono state riconosciute già dai Greci, non è stato fino al 1883 che lo psichiatra tedesco Emil Kräpelin (1856-1926) ha pubblicato un sistema completo di disturbi psicologici che si concentrava su un modello di sintomi (cioè, la sindrome) suggestivo di una causa fisiologica sottostante. Anche altri clinici suggerirono sistemi di classificazione popolari, ma la necessità di un sistema unico e condiviso aprì la strada alla pubblicazione da parte dell’American Psychiatric Association nel 1952 del primo Manuale Diagnostico e Statistico (DSM).
Il DSM ha subito varie revisioni (nel 1968, 1980, 1987, 1994, 2000, 2013), ed è la versione DSM-III del 1980 che ha iniziato un sistema di classificazione multiassiale che ha preso in considerazione l’intero individuo piuttosto che solo il comportamento problematico specifico. Gli assi I e II contengono le diagnosi cliniche, compresa la disabilità intellettuale e i disturbi di personalità. Gli assi III e IV elencano qualsiasi condizione medica rilevante o fattori di stress psicosociale o ambientale, rispettivamente. L’asse V fornisce una valutazione globale del livello di funzionamento dell’individuo. La versione più recente – il DSM-5 – ha combinato i primi tre assi e rimosso gli ultimi due. Queste revisioni riflettono un tentativo di aiutare i clinici a semplificare la diagnosi e a lavorare meglio con altri sistemi diagnostici come le diagnosi sanitarie delineate dall’Organizzazione Mondiale della Sanità.
Mentre il DSM ha fornito un necessario linguaggio condiviso per i clinici, ha aiutato la ricerca clinica e ha permesso ai clinici di essere rimborsati dalle compagnie di assicurazione per i loro servizi, non è senza critiche. Il DSM è basato sui risultati clinici e di ricerca della cultura occidentale, principalmente degli Stati Uniti. È anche un sistema di classificazione categoriale medicalizzato che presuppone che il comportamento disordinato non differisca per grado ma per tipo, al contrario di un sistema di classificazione dimensionale che traccerebbe il comportamento disordinato lungo un continuum. Infine, il numero di disturbi diagnosticabili è triplicato da quando è stato pubblicato per la prima volta nel 1952, così che quasi la metà degli americani avrà un disturbo diagnosticabile nel corso della sua vita, contribuendo alla continua preoccupazione di etichettare e stigmatizzare gli individui malati di mente. Queste preoccupazioni sembrano essere rilevanti anche nella versione DSM-5 che è uscita nel maggio del 2013.