On trouve des références à la maladie mentale tout au long de l’histoire. L’évolution de la maladie mentale, cependant, n’a pas été linéaire ou progressive mais plutôt cyclique. Le fait qu’un comportement soit considéré comme normal ou anormal dépend du contexte qui l’entoure et change donc en fonction d’une époque et d’une culture particulières. Dans le passé, les comportements inhabituels ou ceux qui s’écartaient des normes et des attentes socioculturelles d’une culture et d’une période spécifiques ont été utilisés comme un moyen de réduire au silence ou de contrôler certains individus ou groupes. Par conséquent, une vision moins relativiste sur le plan culturel du comportement anormal s’est plutôt concentrée sur le fait de savoir si le comportement constitue une menace pour soi-même ou pour les autres ou s’il cause une douleur et une souffrance telles qu’il interfère avec les responsabilités professionnelles ou avec les relations avec la famille et les amis.
A travers l’histoire, il y a eu trois théories générales de l’étiologie des maladies mentales : surnaturelles, somatogènes et psychogènes. Les théories surnaturelles attribuent la maladie mentale à la possession par des esprits mauvais ou démoniaques, au mécontentement des dieux, aux éclipses, à la gravitation planétaire, aux malédictions et au péché. Les théories somatogènes identifient les perturbations du fonctionnement physique résultant d’une maladie, d’un héritage génétique, d’une lésion ou d’un déséquilibre du cerveau. Les théories psychogéniques mettent l’accent sur les expériences traumatisantes ou stressantes, les associations et les cognitions inadaptées, ou les perceptions déformées. Les théories étiologiques de la maladie mentale déterminent les soins et le traitement que reçoivent les malades mentaux. Comme nous le verrons plus loin, un individu que l’on croit possédé par le diable sera considéré et traité différemment d’un individu que l’on croit souffrir d’un excès de bile jaune. Leurs traitements seront également différents, de l’exorcisme à la saignée. Les théories, cependant, restent les mêmes. Elles coexistent aussi bien qu’elles se recyclent au fil du temps.
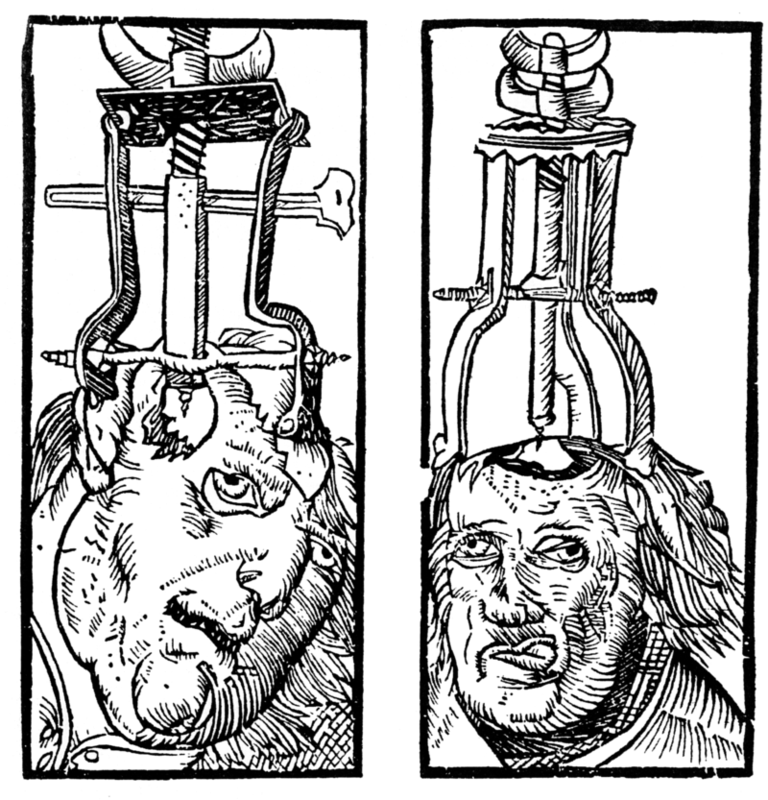
La tyrannie est un exemple de la plus ancienne explication surnaturelle des maladies mentales. L’examen de crânes préhistoriques et d’œuvres d’art rupestre datant de 6500 av. J.-C. a permis d’identifier le perçage chirurgical de trous dans les crânes pour traiter les blessures à la tête et l’épilepsie, ainsi que pour permettre aux mauvais esprits piégés dans le crâne d’être libérés (Restak, 2000). Vers 2700 avant J.-C., le concept de la médecine chinoise de forces corporelles complémentaires positives et négatives (« yin et yang ») attribuait les maladies mentales (et physiques) à un déséquilibre entre ces forces. À ce titre, une vie harmonieuse permettant le bon équilibre du yin et du yang et le mouvement de l’air vital était essentielle (Tseng, 1973).
Les papyri mésopotamiens et égyptiens de 1900 av. J.-C. décrivent des femmes souffrant de maladies mentales résultant d’un utérus vagabond (nommé plus tard hystérie par les Grecs) : L’utérus pouvait se déloger et s’attacher à des parties du corps comme le foie ou la cage thoracique, empêchant leur bon fonctionnement ou produisant des symptômes variés et parfois douloureux. En conséquence, les Égyptiens, et plus tard les Grecs, employaient également un traitement somatogène à base de substances odorantes fortes pour guider l’utérus vers son bon emplacement (odeurs agréables pour attirer et désagréables pour dissiper).
Tout au long de l’Antiquité classique, nous constatons un retour aux théories surnaturelles de la possession démoniaque ou du mécontentement divin pour rendre compte d’un comportement anormal qui échappait au contrôle de la personne. La fréquentation des temples, les cérémonies religieuses de guérison et les incantations aux dieux étaient utilisées pour faciliter le processus de guérison. Les Hébreux considéraient la folie comme une punition de Dieu, et le traitement consistait donc à confesser ses péchés et à se repentir. On croyait également que les médecins étaient capables de réconforter et de guérir la folie, cependant.
Les médecins grecs rejetaient les explications surnaturelles des troubles mentaux. C’est vers 400 avant J.-C. qu’Hippocrate (460-370 avant J.-C.) a tenté de séparer la superstition et la religion de la médecine en systématisant la croyance selon laquelle une carence ou surtout un excès de l’un des quatre fluides corporels essentiels (c’est-à-dire les humeurs) – sang, bile jaune, bile noire et flegme – était responsable des maladies physiques et mentales. Par exemple, une personne trop capricieuse souffrait d’un excès de sang et la saignée était donc le traitement nécessaire. Hippocrate classait les maladies mentales dans l’une des quatre catégories suivantes : l’épilepsie, la manie, la mélancolie et la fièvre cérébrale. Comme d’autres médecins et philosophes éminents de son époque, il ne pensait pas que la maladie mentale était honteuse ou que les malades mentaux devaient être tenus responsables de leur comportement. Les malades mentaux étaient soignés à domicile par les membres de leur famille et l’État ne partageait aucune responsabilité à leur égard. L’humorisme est resté une théorie somatogène récurrente jusqu’au 19ème siècle.

Si le médecin grec Galien (130-201 ap. J.-C.) rejetait la notion d’utérus doté d’une âme animiste, il acceptait l’idée qu’un déséquilibre des quatre fluides corporels pouvait provoquer une maladie mentale. Cependant, il a également ouvert la voie à des explications psychogéniques de la maladie mentale, en permettant que l’expérience du stress psychologique soit une cause potentielle d’anomalie. Les théories psychogéniques de Galien ont cependant été ignorées pendant des siècles, les médecins attribuant les maladies mentales à des causes physiques pendant la majeure partie du millénaire.
À la fin du Moyen Âge, des troubles économiques et politiques menacent le pouvoir de l’Église catholique romaine. Entre le 11e et le 15e siècle, les théories surnaturelles des troubles mentaux ont à nouveau dominé l’Europe, alimentées par des catastrophes naturelles comme les pestes et les famines que les laïcs interprétaient comme étant provoquées par le diable. La superstition, l’astrologie et l’alchimie se sont imposées et les traitements courants comprenaient des rites de prière, le toucher de reliques, les confessions et l’expiation. À partir du 13e siècle, les malades mentaux, en particulier les femmes, ont commencé à être persécutés comme des sorcières possédées. Au plus fort des chasses aux sorcières du 15e au 17e siècle, alors que la Réforme protestante avait plongé l’Europe dans des conflits religieux, deux moines dominicains ont rédigé le Malleus Maleficarum (1486), manuel ultime pour guider les chasses aux sorcières. Johann Weyer et Reginald Scot ont tenté de convaincre les gens, entre le milieu et la fin du 16e siècle, que les sorcières accusées étaient en fait des femmes souffrant de maladies mentales et que ces dernières n’étaient pas dues à une possession démoniaque mais à un métabolisme défectueux et à la maladie, mais l’Inquisition de l’Église a interdit leurs deux écrits. La chasse aux sorcières ne déclina pas avant les 17e et 18e siècles, après que plus de 100 000 sorcières présumées eurent été brûlées sur le bûcher (Schoeneman, 1977 ; Zilboorg & Henry, 1941).
Les traitements modernes des maladies mentales sont surtout associés à la création d’hôpitaux et d’asiles à partir du 16e siècle. Ces institutions avaient pour mission d’héberger et de confiner les malades mentaux, les pauvres, les sans-abri, les chômeurs et les criminels. La guerre et la dépression économique ont produit un grand nombre d’indésirables, qui ont été séparés de la société et envoyés dans ces institutions. Deux des institutions les plus connues, St. Mary of Bethlehem à Londres, connue sous le nom de Bedlam, et l’Hôpital général de Paris – qui comprenait La Salpêtrière, La Pitié et La Bicêtre – ont commencé à héberger des malades mentaux au milieu des XVIe et XVIIe siècles. Alors que les lois sur l’enfermement visaient à protéger le public des malades mentaux, les gouvernements sont devenus responsables du logement et de l’alimentation des indésirables en échange de leur liberté personnelle. La plupart des détenus étaient placés en institution contre leur gré, vivaient dans la crasse et enchaînés aux murs, et étaient couramment exposés au public contre rémunération. La maladie mentale était néanmoins considérée comme somatogène, de sorte que les traitements étaient similaires à ceux des maladies physiques : purges, saignées et émétiques.
Bien qu’inhumaine selon les normes d’aujourd’hui, la vision de la folie à l’époque assimilait les malades mentaux à des animaux (c’est-à-dire l’animalisme) qui n’avaient pas la capacité de raisonner, ne pouvaient pas se contrôler, étaient capables de violence sans provocation, n’avaient pas la même sensibilité physique à la douleur ou à la température et pouvaient vivre dans des conditions misérables sans se plaindre. À ce titre, instiller la peur était considéré comme le meilleur moyen de ramener un esprit désordonné à la raison.
Au XVIIIe siècle, des protestations s’élèvent contre les conditions de vie des malades mentaux, et les XVIIIe et XIXe siècles voient se développer une vision plus humanitaire de la maladie mentale. En 1785, le médecin italien Vincenzo Chiarughi (1759-1820) enlève les chaînes des patients de son hôpital de Saint-Boniface à Florence, en Italie, et encourage une bonne hygiène et une formation récréative et professionnelle. Plus connu, le médecin français Philippe Pinel (1745-1826) et l’ancien patient Jean-Baptise Pussin ont créé un « traitement moral » à La Bicêtre et à la Salpêtrière en 1793 et 1795, qui comprenait également le fait de libérer les patients, de les installer dans des chambres bien aérées et bien éclairées, et d’encourager une activité utile et la liberté de se déplacer sur le terrain (Micale, 1985).
En Angleterre, les réformes humanitaires sont nées de préoccupations religieuses. William Tuke (1732-1822) a incité la Yorkshire Society of (Quaker) Friends à créer la York Retreat en 1796, où les patients étaient des invités et non des prisonniers, et où le niveau de soins dépendait de la dignité et de la courtoisie ainsi que de la valeur thérapeutique et morale du travail physique (Bell, 1980).

Alors que l’Amérique disposait d’asiles pour les malades mentaux – comme l’hôpital de Pennsylvanie à Philadelphie et l’hôpital de Williamsburg, établis en 1756 et 1773 – la théorie somatogène des maladies mentales de l’époque – promue notamment par le père de la psychiatrie américaine, Benjamin Rush (1745-1813) – avait conduit à des traitements tels que les saignées, les gyrateurs et les chaises tranquillisantes. Cependant, lorsque le York Retreat de Tuke devint le modèle de la moitié des nouveaux asiles privés établis aux États-Unis, les traitements psychogènes tels que les soins compatissants et le travail physique devinrent la marque de fabrique des nouveaux asiles américains, comme le Friends Asylum de Frankford, en Pennsylvanie, et le Bloomingdale Asylum de New York, établis en 1817 et 1821 (Grob, 1994).
Le traitement moral a cependant dû être abandonné en Amérique dans la seconde moitié du XIXe siècle, lorsque ces asiles sont devenus surpeuplés et de nature privative et ne pouvaient plus fournir l’espace ni l’attention nécessaires. Lorsque Dorothea Dix, institutrice à la retraite, a découvert la négligence qui résultait de telles conditions, elle a plaidé pour la création d’hôpitaux d’État. Entre 1840 et 1880, elle a contribué à la création de plus de 30 établissements psychiatriques aux États-Unis et au Canada (Viney & Zorich, 1982). À la fin du XIXe siècle, le traitement moral avait cédé la place au mouvement de l’hygiène mentale, fondé par un ancien patient, Clifford Beers, avec la publication de son mémoire de 1908, A Mind That Found Itself. Surfant sur la percée de la théorie des germes de Pasteur dans les années 1860 et 1870 et surtout sur les découvertes du début du XXe siècle de vaccins contre le choléra, la syphilis et le typhus, le mouvement de l’hygiène mentale est revenu à une théorie somatogène de la maladie mentale.
La psychiatrie européenne de la fin du 18e siècle et de tout le 19e siècle a cependant lutté entre les explications somatogènes et psychogènes de la maladie mentale, en particulier l’hystérie, qui provoquait des symptômes physiques tels que la cécité ou la paralysie sans explication physiologique apparente. Franz Anton Mesmer (1734-1815), influencé par les découvertes contemporaines en matière d’électricité, a attribué les symptômes de l’hystérie à des déséquilibres dans un fluide magnétique universel présent chez les individus, plutôt qu’à un utérus vagabond (Forrest, 1999). James Braid (1795-1860) a déplacé cette croyance dans le mesmérisme vers une croyance dans l’hypnose, proposant ainsi un traitement psychogène pour la suppression des symptômes. À cette époque, le célèbre neurologue de l’hôpital de la Salpêtrière Jean-Martin Charcot (1825-1893), ainsi qu’Ambroise Auguste Liébault (1823-1904) et Hyppolyte Bernheim (1840-1919) de l’École de Nancy en France, étaient engagés dans une bataille étiologique acharnée sur l’hystérie, Charcot soutenant que la suggestibilité hypnotique sous-jacente à l’hystérie était une condition neurologique, tandis que Liébault et Bernheim pensaient qu’il s’agissait d’un trait général qui variait dans la population. Josef Breuer (1842-1925) et Sigmund Freud (1856-1939) allaient résoudre cette dispute en faveur d’une explication psychogène de la maladie mentale en traitant l’hystérie par l’hypnose, ce qui a finalement conduit à la méthode cathartique qui est devenue le précurseur de la psychanalyse au cours de la première moitié du XXe siècle.
La psychanalyse était le traitement psychogène dominant pour les maladies mentales au cours de la première moitié du 20e siècle, fournissant la rampe de lancement pour les plus de 400 écoles différentes de psychothérapie que l’on trouve aujourd’hui (Magnavita, 2006). La plupart de ces écoles se regroupent autour d’approches comportementales, cognitives, cognitives-comportementales, psychodynamiques et centrées sur le client, appliquées à la psychothérapie individuelle, conjugale, familiale ou de groupe. Des différences négligeables ont toutefois été constatées entre toutes ces approches ; leur efficacité dans le traitement des maladies mentales est due à des facteurs partagés par toutes les approches (et non à des éléments particuliers propres à chaque approche) : l’alliance thérapeute-patient, l’allégeance du thérapeute à la thérapie, la compétence du thérapeute et les effets placebo (Luborsky et al, 2002 ; Messer & Wampold, 2002).
En revanche, le principal traitement somatogène des maladies mentales se trouve dans la mise en place des premiers médicaments psychotropes au milieu du 20e siècle. Les contentions, les électrochocs et les lobotomies ont continué à être employés dans les institutions étatiques américaines jusqu’aux années 1970, mais ils ont rapidement fait place à une industrie pharmaceutique florissante qui a considéré et traité la maladie mentale comme un déséquilibre chimique dans le cerveau.
Les deux théories étiologiques coexistent aujourd’hui dans ce que la discipline psychologique tient pour le modèle biopsychosocial d’explication du comportement humain. Si les individus peuvent naître avec une prédisposition génétique pour un certain trouble psychologique, il faut que certains facteurs de stress psychologique soient présents pour qu’ils développent ce trouble. Les facteurs socioculturels tels que les troubles sociopolitiques ou économiques, les mauvaises conditions de vie ou les relations interpersonnelles problématiques sont également considérés comme des facteurs contributifs. Quelle que soit la mesure dans laquelle nous voulons croire que nous sommes au-dessus des traitements décrits ci-dessus, ou que le présent est toujours l’époque la plus éclairée, n’oublions pas que notre pensée d’aujourd’hui continue de refléter les mêmes théories somatogènes et psychogènes sous-jacentes de la maladie mentale discutées tout au long de cette brève histoire de 9 000 ans.
Diagnostic de la maladie mentale
Les progrès dans le traitement de la maladie mentale impliquent nécessairement des améliorations dans le diagnostic de la maladie mentale. Un système de classification diagnostique standardisé avec des définitions convenues des troubles psychologiques crée un langage partagé entre les prestataires de santé mentale et facilite la recherche clinique. Bien que les diagnostics soient reconnus depuis les Grecs, ce n’est qu’en 1883 que le psychiatre allemand Emil Kräpelin (1856-1926) a publié un système complet de troubles psychologiques centré sur un ensemble de symptômes (c’est-à-dire un syndrome) suggérant une cause physiologique sous-jacente. D’autres cliniciens ont également proposé des systèmes de classification populaires, mais la nécessité d’un système unique et partagé a ouvert la voie à la publication par l’American Psychiatric Association, en 1952, du premier Manuel diagnostique et statistique (DSM).
Le DSM a fait l’objet de diverses révisions (en 1968, 1980, 1987, 1994, 2000, 2013), et c’est la version DSM-III de 1980 qui a amorcé un système de classification multiaxial prenant en compte l’individu dans son ensemble plutôt que le seul comportement problématique spécifique. Les axes I et II contiennent les diagnostics cliniques, y compris la déficience intellectuelle et les troubles de la personnalité. Les axes III et IV énumèrent les conditions médicales ou les facteurs de stress psychosociaux ou environnementaux pertinents, respectivement. L’axe V fournit une évaluation globale du niveau de fonctionnement de l’individu. La version la plus récente — le DSM-5 — a combiné les trois premiers axes et supprimé les deux derniers. Ces révisions reflètent une tentative d’aider les cliniciens à rationaliser le diagnostic et à mieux travailler avec d’autres systèmes de diagnostic tels que les diagnostics de santé définis par l’Organisation mondiale de la santé.
Bien que le DSM ait fourni un langage commun nécessaire aux cliniciens, ait aidé à la recherche clinique et ait permis aux cliniciens d’être remboursés par les compagnies d’assurance pour leurs services, il n’est pas exempt de critiques. Le DSM est basé sur les résultats cliniques et de recherche de la culture occidentale, principalement des États-Unis. Il s’agit également d’un système de classification catégorique médicalisé qui suppose que les comportements désordonnés ne diffèrent pas en degré mais en nature, par opposition à un système de classification dimensionnelle qui représenterait les comportements désordonnés le long d’un continuum. Enfin, le nombre de troubles diagnostiqués a triplé depuis la première publication de l’ouvrage en 1952, de sorte que près de la moitié des Américains auront un trouble diagnostiqué au cours de leur vie, ce qui contribue à la préoccupation constante d’étiqueter et de stigmatiser les malades mentaux. Ces préoccupations semblent être pertinentes même dans la version du DSM-5 qui est sortie en mai 2013.