Introducción
Las dermatosis purpúricas pigmentadas (DPP) son un grupo raro de enfermedades crónicas y benignas caracterizadas por múltiples petequias sobre máculas hiperpigmentadas de color marrón amarillento.1 Las diferentes variantes son formas clínicas distintas de una misma entidad con características histopatológicas similares.2,3
Existen 5 variantes clásicas: La enfermedad de Schamberg (PPD progresiva), la púrpura eczematoide de Doucas y Kapetanakis (púrpura pruriginosa), la dermatosis liquenoide purpúrica pigmentada de Gougerot y Blum, el liquen aureus (liquen purpúrico) y la enfermedad de Majocchi (púrpura anular telangiectodes).1 Las variantes menos comunes son la PPD granulomatosa, la púrpura pruriginosa de Loewenthal, la PPD lineal, la PPD transitoria y la PPD familiar.2
Epidemiología
Las DPP son raras y afectan predominantemente a los adultos,1 aunque se han descrito casos en niños.4 La variante más común tanto en adultos como en niños es la enfermedad de Schamberg. Las EPP, y en particular las formas lineales,6 suelen ser más comunes en los hombres.1 La enfermedad de Majocchi es más frecuente en las mujeres.
Etiología y patogénesis
Aunque se desconocen las causas de las EPP, se ha propuesto una serie de factores desencadenantes, entre los que se incluyen el ejercicio, la hipertensión venosa, la diabetes mellitus, las infecciones,2,7 y diversos medicamentos (Tabla 1).8 Se ha informado de una asociación con la dislipidemia y las enfermedades autoinmunes en el caso de las EPP granulomatosas.9 En la mayoría de los casos, sin embargo, no se identifica ninguna causa.10
Fármacos asociados a las dermatosis purpúricas pigmentadas.
| Sedantes | Fenobarbital, clordiazepóxido, meprobamato |
| Vitaminas | Tiamina (B1) |
| Diuréticos | Furosemida |
| Fármacos cardiovasculares | Nitroglicerina, bezafibrato, hidralazina, dipiridamol, sildenafilo |
| Antibióticos | Ampicilina |
| Analgésicos | Antiinflamatorios no esteroideos aspirina, acetaminofenol |
| Estimulantes | Pseudoefedrina |
| Hormonas | Acetato de medroxiprogesterona acetato |
| Fármacos antidiabéticos | Glipizida |
| Agentes de quimioterapia | Tópica 5-fluorouracilo tópico |
| Antivirales | Interferón α |
| Retinoides | Isotretinoína |
Fuente: Kaplan et al.8
Se ha atribuido a la dilatación y fragilidad capilar un posible papel patogénico en las EPP.10 Se ha planteado la hipótesis de que las células responsables de estos trastornos son células implicadas en la estructura de los vasos sanguíneos, como los fibroblastos y las células endoteliales. Ya sea a través de la activación (por ejemplo, alta presión intravascular) o de forma espontánea, la función de estas células puede verse alterada, provocando la fuga de glóbulos rojos (RBC) a través de las paredes de los vasos,11 desencadenando una reacción de hipersensibilidad mediada por células. Por tanto, la respuesta inmunitaria mediada por células parece tener un papel fundamental en la patogénesis de las EPP.12,13 El infiltrado inflamatorio perivascular está formado por células T CD4+14 (con expresión reducida de CD715) y células dendríticas CD1a+.12
El papel patogénico de las moléculas de adhesión celular en las EPP también se ha analizado en varios estudios. Las CAM son proteínas de membrana que interactúan con ligandos específicos que proporcionan y mantienen el contacto entre diferentes células y entre las células y las proteínas de la matriz extracelular. Se han observado altos niveles de expresión de las moléculas de adhesión LFA-1 (antígeno de función linfocitaria-1) e ICAM-1 (molécula de adhesión intercelular-1) en las células inflamatorias y de ICAM-1 y ELAM-1 (molécula de adhesión leucocitaria endotelial-1)12 en las células endoteliales. Así, las células T activadas por un estímulo antigénico se adherirían a las células endoteliales, los fibroblastos y los queratinocitos.16 Las citocinas producidas por los leucocitos (por ejemplo, el factor de necrosis tumoral α) pueden desencadenar la expresión de estas moléculas de adhesión (Fig. 1).
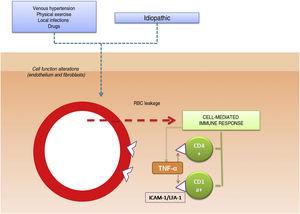
Mecanismo etiológico y patogénico. Una de las hipótesis más aceptadas es que las células T se activan por un estímulo antigénico y se unen a las células endoteliales, los fibroblastos y los queratinocitos mediante la expresión de moléculas de adhesión. TNF-α indica factor de necrosis tumoral α ; ICAM-1, molécula de adhesión intercelular-1; LFA-1, antígeno de función linfocitaria-1.
Las citocinas mencionadas también pueden provocar una disminución de la liberación del activador del plasminógeno endotelial y/o un aumento excesivo del inhibidor del activador del plasminógeno,17 lo que conduce a la reducción de la actividad fibrinolítica y a la deposición intraperivascular de fibrina observada en las EPP.18
La inmunofluorescencia directa puede mostrar el depósito de fibrinógeno, inmunoglobulina M y/o C3 en los vasos dérmicos superficiales.10
Otra hipótesis que ha surgido en los últimos años es que las DPP pueden representar una alteración epiteliotrópica insidiosa de las células T. Esta teoría está apoyada por la observación de epidermotropismo o de un patrón monoclonal en el infiltrado inflamatorio.15,19 Incluso ha habido algunos informes de progresión a micosis fungoide.20-22 Como es difícil distinguir entre la micosis fungoide purpúrica y la DPP monoclonal, es esencial integrar los hallazgos clínicos, moleculares e histopatológicos.15,20,23 La poiquilodermia, el prurito, las placas coalescentes, una duración de más de 1 año, un patrón monoclonal y la disminución de la expresión de CD7 y CD62 L en el infiltrado deben hacer sospechar la progresión de la enfermedad, incluso en ausencia de atipia linfocítica manifiesta.15,24 Algunos autores optan por tratar la DPP diseminada y monoclonal como una micosis fungoide en fase inicial.
Variantes clínicasEn la DPP progresiva o enfermedad de Schamberg1,2
En la DPP progresiva o enfermedad de Schamberg, las lesiones suelen aparecer en ambas extremidades inferiores, pero también pueden afectar al tronco, brazos, muslos o nalgas. Se presentan como máculas de color rojo anaranjado con manchas purpúricas periféricas que parecen granos de pimienta de cayena (Fig. 2A y B); estas manchas adquieren un color marrón amarillento a medida que progresan. Las lesiones son generalmente asintomáticas, aunque algunos pacientes describen prurito. Siguen un curso crónico con numerosas recaídas y remisiones.
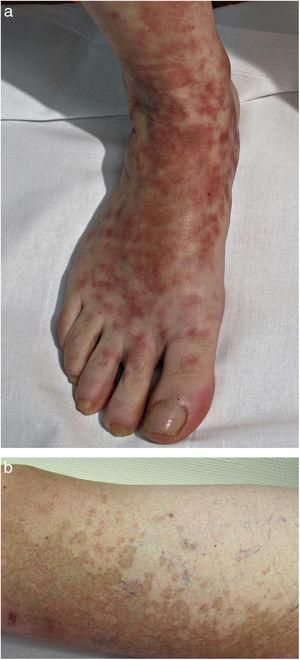
Enfermedad de Schamberg. A, Máculas de color rojo anaranjado que tienden a unirse, formando grandes placas. B, Manchas periféricas de pimienta de cayena.
Púrpura pruriginosa o púrpura eczematoide de Doucas y Kapetanakis1,25
La púrpura pruriginosa o púrpura eczematoide de Doucas y Kapetanakis es la variante más extensa y pruriginosa de las DPP. Afecta sobre todo a las extremidades inferiores y es clínicamente similar a la enfermedad de Schamberg, con máculas purpúricas o petequiales pero con una superficie escamosa. La púrpura eczematoide de Doucas y Kapetanakis se ha asociado a la dermatitis de contacto alérgica al caucho y a la ropa. El inicio es rápido (15-30 días) y las lesiones pueden durar meses o años.
Dermatosis purpúrica pigmentada de Gougerot y Blum1,2,26
La dermatosis purpúrica pigmentada de Gougerot y Blum se caracteriza por pápulas liquenoides violáceas que tienden a fusionarse, formando grandes placas que suelen localizarse en las piernas pero que pueden afectar al tronco. La enfermedad sigue un curso crónico y suele afectar a hombres de edad avanzada. Debe distinguirse del sarcoma de Kaposi.
El liquen aureus o liquen purpúrico1,2,27
El liquen aureus o liquen purpúrico es una variante más localizada de la EPP. Las lesiones son persistentes y son típicamente solitarias o pequeñas en número. El liquen purpúreo se caracteriza por la aparición súbita de pequeñas pápulas de color amarillo-anaranjado con aspecto liquenoide y tendencia a coalescer en placas de entre 1 y 20 cm asociadas a lesiones purpúricas milimétricas (Fig. 3). La enfermedad afecta principalmente a las extremidades inferiores, pero las lesiones pueden aparecer en cualquier parte del cuerpo. Suelen ser asintomáticas. En niños y adolescentes se han descrito variantes zosteriformes28 y segmentarias en la línea de Blaschko29 o siguiendo el curso de las venas safenas30 o cefálicas31.
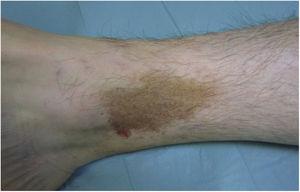
Lichen aureus. Placa solitaria con pequeñas máculas amarillo-anaranjadas en la pierna.
Purpura annularis telangiectodes o enfermedad de Majocchi1,2,25
Purpura annularis telangiectodes o enfermedad de Majocchi se presenta con máculas anulares rojo-violáceas (Fig. 4), seguidas de puntos telangiectásicos de color rojo más oscuro. Las lesiones se extienden periféricamente y su centro se desvanece gradualmente y puede adquirir un aspecto atrófico. La erupción comienza en las extremidades inferiores y luego se extiende al tronco y los brazos; se caracteriza por un gran número de lesiones. Se ha descrito una variante conocida como púrpura anular arciforme telangiectósica que presenta menos lesiones pero más grandes con una morfología arqueada característica.32
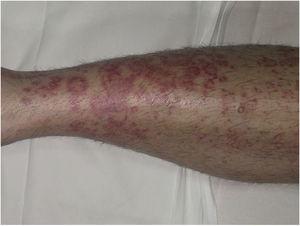
Enfermedad de Majocchi. Lesiones anulares rojo-violáceas en la pierna.
Otras variantes
Hersch y Schwayder33 describieron lo que se considera una forma lineal rara, unilateral, que debe diferenciarse de las formas lineales de la enfermedad de Schamberg y del liquen áureo. Higgins y Cox34 describieron una forma cuadrangular que atribuyeron a una obstrucción vascular en la pelvis.
También se ha informado de una variante transitoria35 que incluye entidades como el angioma serpiginosum,36 que es un trastorno vascular infrecuente que suele comenzar en la infancia, es más común en las mujeres y muestra evidencia de dependencia de los estrógenos. El angioma serpiginoso se caracteriza por múltiples máculas rojo-púrpura asintomáticas dispuestas en pequeños grupos siguiendo un patrón serpiginoso a lo largo de las extremidades.
La púrpura pruriginosa de Loewenthal,37 que sólo se ha descrito en adultos, se considera una variante más sintomática de la enfermedad de Schamberg.
La DPP granulomatosa, descrita por Saito,38 es una forma histopatológica que es más común en las mujeres y es clínicamente indistinguible de otras DPP.
Por último, se han notificado formas familiares autosómicas dominantes de la enfermedad de Schamberg y la púrpura anular telangiectoide.39
Histopatología
Histopatológicamente, las EPP se caracterizan por un infiltrado linfocítico perivascular centrado en los pequeños vasos superficiales. Otros hallazgos típicos son la inflamación endotelial, el estrechamiento luminal,10 los glóbulos rojos extravasados y los macrófagos cargados de hemosiderina (Fig. 5 A y B). La tinción de Perls y Fontana-Masson muestra depósitos de hemosiderina (hierro) en la dermis superficial, lo que diferencia la DPP de la dermatitis por estasis, que tiene depósitos más profundos.2
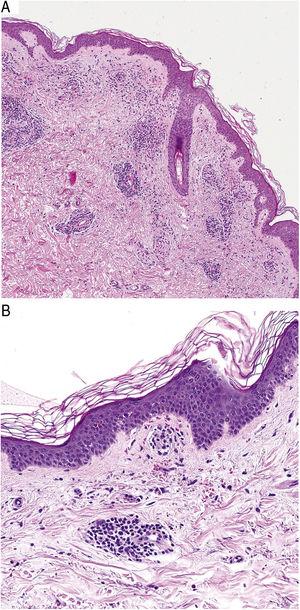
Características histopatológicas de la enfermedad de Schamberg. A, Infiltrado que afecta a pequeños vasos en la dermis superficial. B, Infiltrado linfocítico, con estrechamiento luminal y hematíes extravasados.
Un hallazgo característico del liquen áureo es una epidermis intacta separada de un infiltrado dérmico en forma de banda por una zona de tejido conectivo preservado (zona de Grenz)27 (Fig. 6). Este infiltrado también es típico en la dermatosis liquenoide purpúrica pigmentada de Gougerot y Blum.26 La púrpura eczematoide de Doucas y Kapetanakis, por el contrario, presenta espongiosis epidérmica y neutrófilos en el infiltrado.25 La EPP granulomatosa se caracteriza por un infiltrado granulomatoso perivascular que recubre los rasgos típicos.38 En la tabla 2 se ofrece una comparación de las características clínicas, la localización y los hallazgos histopatológicos de las variantes más comunes de la EPP.
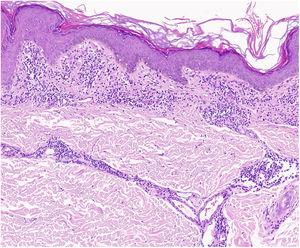
Características histopatológicas del liquen áureo. Infiltrado en banda en la dermis papilar e infiltrado perivascular superficial.
Características clínicas e histopatológicas de las dermatosis purpúricas pigmentadas.
| Variante | Presentación clínica | Localización | Hallazgos histopatológicos |
|---|---|---|---|
| Máculas rojo-naranja con manchas periféricas que se asemejan a granos de pimienta de cayena | Miembros inferiores y ocasionalmente tronco, brazos, muslos y nalgas | Infiltrado linfocítico que afecta a los pequeños vasos superficiales, glóbulos rojos extravasados, and hemosiderin-cargados de hemosiderina | |
| Púrpura eccematoide de Doucas y Kapetanakis | Similar a las manifestaciones de la enfermedad de Schamberg pero con descamación y picor intenso | Miembros inferiores | Infiltrado con mayor número de neutrófilos y espongiosis epidérmica | Dermatosis liquenoide purpúrica pigmentada de Gougerot y Blum | Pápulas liquenoides violáceas que se fusionan para formar placas | Miembros inferiores | Bandascomo infiltrado dérmico |
| Lichen aureus | Las placas aisladas y persistentes de color rojo-naranja y lesiones purpúricas | Miembros inferiores | Epidermis inalterada y bandacomo infiltrado dérmico con área de Grenz |
| Enfermedad de Majocchi | Placas de extensión periférica con punta telangiectásica en los bordes y desvanecimiento en la zona central | Miembros inferiores y tronco | Idéntico a la enfermedad de Schamberg |
Diagnóstico
Además de la biopsia de piel, se recomienda un análisis de sangre para descartar trombocitopenia, trastornos de la coagulación o autoinmunes (anticuerpos antinucleares, factor reumatoide) e infecciones crónicas (anti-VHC y anti-HBsAg).2
Diagnóstico diferencial
El diagnóstico diferencial debe incluir otras enfermedades que presentan manifestaciones purpúricas que afectan a las extremidades inferiores. Estas entidades y sus principales características se resumen en la Tabla 3.
Diagnóstico diferencial de las dermatosis purpúricas pigmentadas.
| Entidades Clínicas | Características principales | |
|---|---|---|
| Fármacos-reacciones de hipersensibilidad | Uso reciente del fármaco causante | |
| Carbamazepina, meprobamato, clordiazepóxido, furosemida, nitroglicerina, vitamina B1 y 5-fluorouracilo tópico | ||
| Dermatitis de contacto purpúrica a la ropa | Las lesiones se limitan a zonas de la piel en contacto con la ropa; picor intenso | |
| Lana, colorantes | ||
| Púrpura por estasis venosa | Signos de insuficiencia venosa crónica: hinchazón, varices, sensación de pesadez, úlceras venosas | Deposición de hemosiderina en la dermis profunda |
| Púrpura por trombocitopenia | Asociada al recuento de plaquetas | |
| Púrpura senil | En pacientes de edad avanzada, la púrpura puede estar asociada con el uso de antiagregantes, anticoagulantes, o el uso de corticosteroides | |
| Exantema purpúrico debido a una infección vírica | Otros signos de infección | |
| Vasculitis leucocitoclástica | Las lesiones purpúricas palpables | |
| En la histología: necrosis fibrinoide, inflamación endotelial y leucocitoclasia | ||
| Púrpura de Schönlein-Henoch | Edad, 3-15 años; púrpura simétrica que afecta a piernas y nalgas; dolor articular y abdominal | |
| Sarcoma de Kaposi | Afecta a pacientes ancianos o inmunodeprimidos | |
| En la histología: Células fusiformes en la dermis formando luces vasculares irregulares | ||
| Micosis fungoide purpúrica | Inicio > 1 año; diseminada, perfil monoclonal en el infiltrado y pérdida de CD7 |
Fuente: Sardana et al.2, Kim et al,25 y Risikesan et al.26
Dermatoscopia
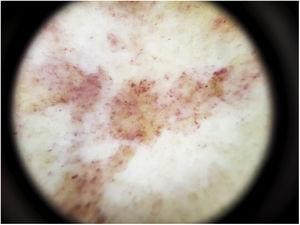
Características dermoscópicas de la enfermedad de Schamberg. Fondo rojo cobrizo y glóbulos rojos.
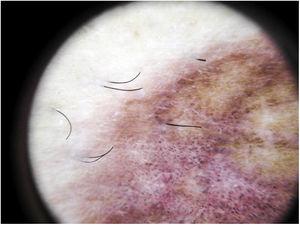
Características dermoscópicas del liquen áureo. Fondo rojo-marrón con puntos grises y una pseudo-red pigmentada.
Tratamiento
Considerando que los DPP son benignos y que no existen tratamientos estandarizados con eficacia demostrada, los riesgos y beneficios de cualquier tratamiento deben sopesarse cuidadosamente.
Debido a la naturaleza benigna y en gran medida asintomática de los DPP, no existe ninguna opción de tratamiento.4 Sin embargo, a menudo se pide tratamiento debido a la naturaleza crónica de la enfermedad, sus impactos físicos y psicológicos, y la presencia de lesiones extensas o picor.
La mayoría de las recomendaciones de tratamiento se basan en pequeñas series de casos, y ninguna de ellas está respaldada por evidencia suficiente para ser considerada un tratamiento universal.
Se han descrito una serie de tratamientos tópicos y sistémicos, detallados a continuación, en pequeñas series e informes de casos.
Tratamientos tópicosCorticosteroides tópicos
Los corticosteroides tópicos son los tratamientos más comunes descritos y se ha observado que reducen el picor y, en algunos casos, eliminan las lesiones.2,4
Los agentes más utilizados son los corticosteroides de media y alta potencia (clobetasol y aceponato de metilprednisolona)
Inhibidores tópicos de la calcineurina
Se ha observado que la aplicación tópica de tacrolimus44 y pimecrolimus45 durante varios meses resuelve el liquen áureo.
Dada la naturaleza crónica de las lesiones de EPP y la necesidad de un tratamiento a largo plazo, los inhibidores de la calcineurina pueden considerarse una buena alternativa a los corticosteroides tópicos para aclarar o resolver las lesiones.
La fototerapia es una buena opción para tratar la enfermedad extensa o la PPD que no responde a los corticosteroides tópicos o a los inhibidores de la calcineurina.
Se ha postulado que la fototerapia puede ser eficaz porque produce un efecto inmunomodulador que modifica la actividad de las células T y reduce la producción de interleucina 2, lo que da lugar a una mejoría.46
El tratamiento con poraleno y UV-A (PUVA) se ha utilizado con éxito en pacientes con la enfermedad de Schamberg, la dermatosis purpúrica liquenoide y el liquen áureo. En las series publicadas hasta la fecha, se han necesitado entre 7 y 29 sesiones con dosis acumuladas que oscilan entre 16 y 49 J/cm2 para lograr la remisión. El retratamiento también ha demostrado ser eficaz, y en algunos casos ha sido necesario el tratamiento de mantenimiento durante varios meses para prolongar la respuesta.2,47-49
La fototerapia UV-B de banda estrecha con dosis acumuladas de entre 11 y 49 J/cm2 administradas en 24 a 60 sesiones ha producido respuestas favorables en pacientes con diferentes variantes clínicas de DPP. Al igual que con el tratamiento con PUVA, se han notificado recidivas tras la interrupción del tratamiento pero buena respuesta al retratamiento.46,50,51
La terapia con UV-B de banda estrecha se considera una buena opción por sus escasos efectos adversos y su buen perfil de tolerabilidad. Por lo tanto, debe tenerse en cuenta como una opción para los pacientes pediátricos, los pacientes con lesiones extensas y los pacientes resistentes a los tratamientos tópicos.5,52
Tratamientos sistémicosPentoxifilina
Hay informes sobre la respuesta de la EPP a la pentoxifilina oral. Se ha sugerido que la pentoxifilina puede ser eficaz porque inhibe la adherencia de las células T al endotelio vascular mediante la interacción con la ICAM-1.53,54
La pentoxifilina se ha utilizado sola, a una dosis de 400 mg dos o tres veces al día durante 2 a 3 meses,42,43 o en combinación con otros fármacos como las prostaciclinas (prostaglandina I1)55 y los corticosteroides orales.56 También se ha comprobado que la pentoxifilina es ineficaz en el tratamiento de los DPP57.
Como el ácido ascórbico y los bioflavonoides (rutina/rutinio)
Como el ácido ascórbico y los bioflavonoides aumentan la producción de colágeno, reduciendo así la permeabilidad vascular y mejorando la función de barrera endotelial vascular, las dosis altas de vitamina C combinadas con un glucósido flavonoide (como el rutinio/rutinio), presente en los cítricos, administradas durante varios meses han dado lugar a mejoras clínicas y, en algunos casos, a la resolución.58
Otros tratamientos
Hay informes aislados de respuesta a diversos tratamientos sistémicos, como la griseofulvina,59 la colchicina,60 el metotrexato,61 y la ciclosporina.62
Conclusiones
Las DPP son una afección dermatológica frecuente y tienen un gran impacto en la calidad de vida de los pacientes debido tanto a los síntomas como a las preocupaciones estéticas. Aunque las diferentes variantes son clínicamente muy similares, existen una serie de características clínicas, histopatológicas y dermatoscópicas que ayudan a establecer un diagnóstico más específico.
Finalmente, aunque no hay evidencia suficiente en la literatura para recomendar ningún tratamiento como primera línea, existen numerosas opciones que pueden conseguir mejoras considerables.
Conflictos de intereses
Los autores declaran no tener conflictos de intereses.