US Pharm. 2014;39(11):38-41.
ABSTRACT: El síndrome de abstinencia de alcohol (SAA) puede ocurrir cuando un individuo deja o incluso reduce significativamente el consumo de alcohol después de un período prolongado de uso. Los síntomas leves pueden aparecer pocas horas después de la última bebida y, si no se tratan, pueden progresar hasta convertirse en síntomas más graves y potencialmente mortales. Dependiendo de la gravedad de los síntomas de abstinencia, los pacientes pueden ser tratados en el ámbito hospitalario o ambulatorio. La farmacoterapia suele ser necesaria para tratar a los pacientes con SAE para controlar los síntomas de la abstinencia, evitar la progresión a complicaciones graves y servir de puente para que estos pacientes reciban tratamiento para mantener la recuperación a largo plazo. Aunque una variedad de fármacos tienen cierta utilidad en el tratamiento de este trastorno, las benzodiacepinas siguen siendo los agentes de elección.
El Manual diagnóstico y estadístico de los trastornos mentales, quinta edición (DSM-5) combina el abuso de alcohol y la dependencia del alcohol en el recién denominado trastorno por uso de alcohol (AUD).1 Según el Instituto Nacional sobre el Abuso del Alcohol y el Alcoholismo (NIAAA), los trastornos por uso de alcohol son afecciones médicas que se producen en pacientes que experimentan malestar o daños relacionados con su consumo de bebidas alcohólicas. Aproximadamente la mitad de los pacientes con dependencia del alcohol desarrollarán síntomas de abstinencia clínicamente relevantes. Las consecuencias más graves de la abstinencia de alcohol, especialmente las convulsiones o el delirium tremens (DT), se producen en el <5% de los pacientes dependientes del alcohol.2
La Encuesta Nacional sobre el Uso de Drogas y la Salud de 2012 informó de que el 7,2% de los adultos (17 millones de personas de ³18 años) tenían un AUD.3,4 Dentro de este grupo, el 24,6% informó de que había participado en atracones de alcohol en el último mes, mientras que el 7,1% informó de que había bebido en exceso durante este tiempo.5 El consumo en atracones se define como «un patrón de consumo de alcohol que lleva los niveles de concentración de alcohol en sangre a 0,08 g/dL»; es decir por lo general, 5 bebidas para los hombres y 4 bebidas para las mujeres en un plazo de 2 horas.6 El consumo excesivo de alcohol se define como «beber 5 o más bebidas en la misma ocasión en cada uno de los 5 o más días de los últimos 30 días».6 Tal vez sea más significativo que casi 900.000 adolescentes (de 12 a 17 años) tuvieran un AUD.7
CONTROL DE PACIENTES PARA EL MAL USO DEL ALCOHOL
El Grupo de Trabajo de Servicios Preventivos de EE.UU. (USPSTF) recomienda el control de todos los pacientes adultos para el mal uso del alcohol.8 Se deben considerar tres herramientas principales: la Prueba de Identificación de Trastornos por Consumo de Alcohol (AUDIT), el AUDIT-Consumo abreviado (AUDIT-C) y el control de una sola pregunta. Por ejemplo, el NIAAA sugiere preguntar a los pacientes: «¿Cuántas veces en el último año ha tomado 5 (en el caso de los hombres) o 4 (en el caso de las mujeres y todos los adultos mayores de 65 años) o más bebidas en un día? «8 Otra herramienta de cribado comúnmente utilizada es el cuestionario CAGE (Cut-Down, Annoyed, Guilty, and Eye-Opener).9 Todas ellas son pruebas validadas que los clínicos pueden utilizar en el ámbito ambulatorio para evaluar a los pacientes en relación con el abuso del alcohol.
El cribado de los pacientes en relación con el abuso del alcohol puede ser revelador y beneficioso para que algunos pacientes cambien sus hábitos de consumo de alcohol antes de que surjan complicaciones como el síndrome de abstinencia de alcohol (SAA). Evaluar a los pacientes de esta manera permite a los clínicos proporcionar asesoramiento a aquellos que se involucran en patrones de consumo de riesgo.
SÍNDROME DE RETIRADA DE ALCOHOL
Los individuos que han estado bebiendo en exceso durante un período prolongado de tiempo y reducen significativamente su consumo de alcohol o lo dejan de forma abrupta pueden desarrollar el síndrome de abstinencia de alcohol.10 Este síndrome puede ser diagnosticado si un paciente experimenta dos de los siguientes síntomas después de la reducción o interrupción del consumo de alcohol: hiperactividad autonómica (por ejemplo, sudoración o frecuencia cardíaca >100 lpm); aumento del temblor de las manos; insomnio; náuseas o vómitos; alucinaciones o ilusiones visuales, táctiles o auditivas transitorias; agitación psicomotriz; ansiedad; o convulsiones tónico-clónicas.1,11
El síndrome de abstinencia consta de tres o cuatro (según la fuente) etapas de gravedad, que se basan en los síntomas que experimenta el paciente.10,12 Las etapas 1 y 2 de la abstinencia se caracterizan por síntomas más leves, que pueden hacer que un paciente que aún no está en tratamiento comience a consumir alcohol de nuevo.5 La etapa 3 se caracteriza por síntomas similares con un aumento de la gravedad y la adición de convulsiones.13 La etapa 4 incluye los síntomas anteriores junto con los DT. Los síntomas primarios del DT consisten en diaforesis, fiebre, pesadillas, agitación, confusión global, desorientación, alucinaciones visuales y auditivas, y complicaciones cardiovasculares y metabólicas.10,13 Se ha informado de que la tasa de mortalidad de los pacientes que experimentan DT es de entre el 1% y el 15%.12,14
Patofisiología
Dos neurotransmisores del cerebro se ven afectados por el consumo crónico de alcohol y desempeñan un papel importante en el DT. El ácido gamma-aminobutírico (GABA) es el principal neurotransmisor inhibidor y el glutamato es el principal neurotransmisor excitador. Juntos, estos neurotransmisores mantienen el equilibrio neuroquímico en el cerebro. La presencia de alcohol inhibe la función del receptor de N-metil-d-aspartato (NMDA), lo que provoca los efectos sedantes y ansiolíticos del alcohol, así como el deterioro de la memoria y la generación de convulsiones potencialmente mortales.13,15 Durante la abstinencia, los niveles de GABA disminuyen por debajo de la capacidad normal, lo que en última instancia conduce a la hiperactividad del sistema nervioso. Al mismo tiempo, se activa el glutamato, que a su vez aumenta la función de los receptores NMDA.12,13
Se ha propuesto un proceso conocido como kindling para explicar la disminución del tiempo de aparición y el aumento de la gravedad de los síntomas en pacientes que han sufrido episodios repetidos de abstinencia. Esto está relacionado con los cambios frecuentes en los receptores GABA y NMDA, como se ha descrito anteriormente.11,12
Evaluación de la abstinencia de alcohol
La escala del Instituto Clínico para la Evaluación de la Abstinencia de Alcohol-revisada (CIWA-Ar) es un instrumento validado para evaluar la gravedad del síndrome de abstinencia.16 Esta herramienta se utiliza para controlar los signos y síntomas de la abstinencia y evaluar la necesidad de medicación. La CIWA-Ar enumera 10 signos y síntomas de abstinencia que pueden cuantificarse para evaluar la gravedad del síndrome. Entre ellos se encuentran las náuseas y los vómitos, las alteraciones auditivas, la cefalea, las alteraciones táctiles, los sudores paroxísticos, la agitación, el temblor, las alteraciones visuales, la orientación y la nubosidad del sensorio, y la ansiedad. Nueve de los 10 signos y síntomas pueden calificarse de 0 a 7 y uno de 0 a 4. La puntuación máxima posible es 67. Una puntuación de 8 libras indica ausencia o un síndrome de abstinencia muy leve; de 9 a 14 indica un síndrome de abstinencia leve; de 15 a 20 indica un síndrome de abstinencia moderado; y una puntuación de >20 indica un síndrome de abstinencia grave.10
Entorno de tratamiento
Los pacientes que experimentan el síndrome de abstinencia pueden ser tratados en régimen de hospitalización o ambulatorio dependiendo de la gravedad del síndrome. En el caso de los pacientes con un SAA leve o moderado, un entorno ambulatorio comparado con el hospitalario puede ser relativamente seguro y eficaz, tener menores costes y ser aceptable debido al menor impacto en la vida personal del paciente.10,17 Las contraindicaciones para el tratamiento ambulatorio incluyen resultados de laboratorio anormales, ausencia de una red de apoyo, enfermedad aguda, alto riesgo de DT, historial de convulsiones por abstinencia, condiciones médicas crónicas mal controladas, condiciones psiquiátricas graves incluyendo ideación suicida, síntomas graves de abstinencia de alcohol o abuso de otras sustancias.17-19
Tratamiento
Los objetivos del tratamiento del síndrome de abstinencia alcohólica son manejar los signos y síntomas de la abstinencia alcohólica, prevenir la progresión a complicaciones médicas graves y tender un puente a los pacientes para mantener la recuperación a largo plazo.10 Los pacientes con síntomas muy leves pueden necesitar sólo cuidados de apoyo, mientras que los pacientes con síntomas de moderados a graves pueden justificar la intervención farmacológica.19
Soporte nutricional
Debido a la probabilidad de deficiencias nutricionales en los pacientes con SAA, debe proporcionarse soporte nutricional, según se tolere. Como parte de ese apoyo, deben administrarse rutinariamente tiamina y ácido fólico. Se recomienda un suplemento de ácido fólico de 1 mg diario. La suplementación con tiamina previene el desarrollo de la encefalopatía de Wernicke, y debe administrarse una dosis de 100 mg diarios a todos los pacientes.10 En los casos en los que se sospecha de encefalopatía de Wernicke, se recomienda la administración de vitaminas de alta potencia con 500 mg de tiamina por vía intravenosa tres veces al día durante 3 días.20
También se ha recomendado la suplementación con magnesio, ya que se ha demostrado que los niveles séricos de magnesio son bajos durante la abstinencia de alcohol. Sin embargo, los niveles de magnesio parecen volver a la normalidad de forma espontánea a medida que el síndrome de abstinencia se acerca a su conclusión. Además, la administración de suplementos de magnesio no ha demostrado ningún beneficio en el tratamiento del síndrome de abstinencia alcohólica.19
Terapia farmacológica
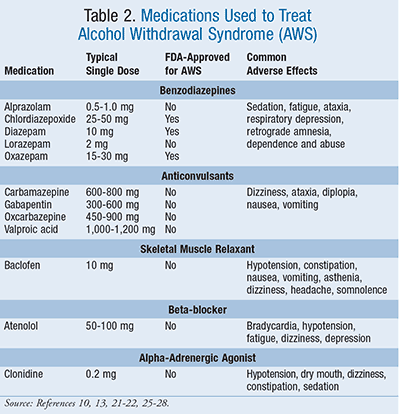
Benzodiacepinas: Las benzodiacepinas son las preferidas y se consideran el tratamiento de primera línea en pacientes con SAE.15,17 Estos agentes reducen los síntomas de abstinencia, incluyendo las convulsiones, y ayudan a prevenir la progresión de los síntomas.10,15 Las benzodiacepinas de acción prolongada e intermedia se utilizan para tratar el SAE. Los agentes de acción prolongada incluyen el clordiazepóxido (vida media de los metabolitos activos de 14 a 100 horas) y el diazepam (30-100 horas). Los agentes de acción intermedia son el lorazepam (vida media de 12 horas), el oxazepam (5-15 horas) y el alprazolam (6-26 horas).21 No hay pruebas sólidas de que algún medicamento sea superior en el tratamiento del SAE. Sin embargo, se cree que las benzodiacepinas de acción prolongada pueden proporcionar un efecto de abstinencia más suave que las intermedias.10,17 En los pacientes con función hepática reducida, incluidos los ancianos, los agentes de acción intermedia pueden ser más seguros porque no tienen metabolitos activos. Además, estos agentes tienen un potencial reducido de sedación y depresión respiratoria.13,19 Las dosis deben individualizarse para controlar los síntomas del paciente y, en el caso de la abstinencia alcohólica resistente, pueden ser necesarias dosis muy grandes, aunque la depresión respiratoria puede ser una complicación.13
Hay dos regímenes distintos que se utilizan ampliamente para administrar benzodiacepinas para el síndrome de abstinencia alcohólica, un programa de dosis fijas y un programa de dosis activado por los síntomas (TABLA 1).10,13,22 El programa de dosis fijas utiliza dosis específicas a intervalos regulares, aunque permite administrar dosis adicionales según sea necesario para controlar más los síntomas.22 El régimen activado por los síntomas utiliza benzodiacepinas que se administran sólo cuando el paciente tiene síntomas significativos representados por una puntuación CIWA-Ar >9. Los estudios han demostrado que el régimen activado por los síntomas puede reducir el uso de medicamentos y acortar la duración del tratamiento.23,24
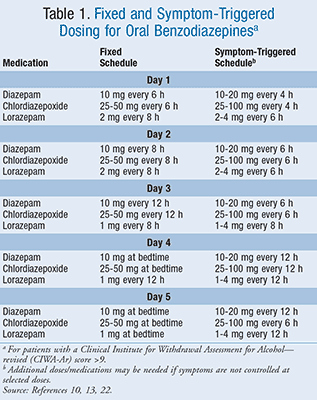
En un estudio realizado por Daeppen et al en el que se comparó la dosificación activada por los síntomas con la dosificación de horario fijo utilizando oxazepam para tratar la abstinencia de alcohol, la duración media del tratamiento y la dosis total de oxazepam fue de 20 horas frente a 62,7 horas y de 37,5 mg frente a 231,4 mg, respectivamente, sin que hubiera diferencias en la comodidad del paciente.23 Este estudio analizó únicamente el tratamiento de los pacientes hospitalizados.
Otros tratamientos farmacológicos: Los agentes neurolépticos como las fenotiazinas y el haloperidol pueden reducir la gravedad de algunos efectos de la abstinencia y pueden ser beneficiosos en pacientes con agitación incontrolada, aunque hay pocos datos clínicos controlados que apoyen su uso. Además, no son tan eficaces como las benzodiacepinas para bloquear el delirio y las convulsiones.19
Hay algunos datos que sugieren que los anticonvulsivos como la carbamazepina, la oxcarbazepina y el divalproex pueden ser útiles en el tratamiento de la dependencia del alcohol al reducir el ansia por el alcohol y en el tratamiento del síndrome de abstinencia alcohólica a través de su efecto antidiluviano.25-27 Irónicamente, estos agentes no impidieron los DT ni las convulsiones.10 En un estudio, la gabapentina demostró ser eficaz en el tratamiento del SAA en comparación con el lorazepam. Además, pareció reducir el deseo de consumir alcohol después de la abstinencia.28 Al igual que con los otros anticonvulsivos, se necesitan más ensayos controlados.
Los barbitúricos y el propofol se han promocionado como eficaces en pacientes con DT refractario.29,30 Aunque los barbitúricos son muy baratos, se han realizado pocos estudios controlados.Además, aumentan el riesgo de depresión respiratoria cuando se combinan con el alcohol.19 Hay pocos datos disponibles sobre el uso del propofol. Sin embargo, una de las principales desventajas de su uso es su elevado coste.30 El baclofeno, un análogo estructural del GABA utilizado como relajante muscular esquelético, fue evaluado como tratamiento para el SAE. Los autores informaron de que el baclofeno era tan eficaz como el diazepam en el tratamiento del SAA y resulta prometedor como opción de tratamiento.31
Sin embargo, se necesitan más ensayos clínicos controlados para medir la eficacia de las no benzodiacepinas en el tratamiento del SAA y del TEA. Hasta que se disponga de más datos que apoyen el uso de otros agentes en lugar de las benzodiacepinas, éstas seguirán siendo el tratamiento de elección. Los fármacos utilizados en el tratamiento del SAA se resumen en la TABLA 2.
Terapia coadyuvante: Puede ser necesario añadir una terapia adyuvante al tratamiento con benzodiacepinas dependiendo de la presentación del paciente. Se pueden añadir betabloqueantes y el agonista alfa-adrenérgico clonidina para reducir los síntomas adrenérgicos, por ejemplo, disminuyendo la presión arterial y la frecuencia cardíaca y reduciendo los temblores. Sin embargo, no evitan las convulsiones ni el delirio.32 Las opciones de tratamiento pueden incluir cualquiera de los otros agentes comentados anteriormente. La selección del agente a utilizar se basa en los signos y síntomas específicos a los que se dirige. Es importante tener en cuenta que estos agentes adicionales no deben recomendarse como monoterapia en el tratamiento del SAE.10
MONITORIZACIÓN
La gravedad de los síntomas del paciente guía la frecuencia de la monitorización. Aquellos tratados como pacientes internos pueden ser inicialmente monitorizados y evaluados varias veces al día hasta que los síntomas mejoren. Una vez estabilizado, el paciente puede ser evaluado diariamente hasta que los síntomas se resuelvan y se reduzca la dosis de medicación. Una vez finalizado el tratamiento, los pacientes pueden necesitar ser derivados a un programa de tratamiento ambulatorio a largo plazo, a un especialista en adicciones o a un programa de tratamiento hospitalario.5
EL PAPEL DEL FARMACISTA
Es importante que los farmacéuticos entiendan los AUD, así como los signos, síntomas y tratamiento de los AWS. Dado que casi una de cada 10 personas sufrirá una adicción a alguna sustancia a lo largo de su vida, los farmacéuticos pueden encontrarse con estas personas a diario. Una vez que se produce este encuentro, los farmacéuticos tienen la oportunidad de asesorar a estas personas sobre la enfermedad y remitirlas para su tratamiento. En el caso del tratamiento ambulatorio del SAE, los farmacéuticos pueden asesorar al paciente y/o al cuidador sobre el uso adecuado y los efectos secundarios de los medicamentos prescritos para tratar el SAE o el propio SAE, y pueden estar disponibles si surgen preguntas.
CONCLUSIÓN
Debido a la gravedad y las complicaciones que pueden surgir del SAE, es importante estar familiarizado con el tratamiento adecuado. El uso de benzodiacepinas es beneficioso para disminuir la agitación, prevenir las crisis de abstinencia y reducir la progresión de los síntomas de abstinencia. Los farmacéuticos deben estar bien formados en los TCA y su tratamiento, así como en el tratamiento del SAA, para facilitar y optimizar la atención oportuna y adecuada del paciente, lo que en última instancia podría llevar a salvar su vida.
1. Asociación Americana de Psiquiatría. Manual diagnóstico y estadístico de los trastornos mentales, quinta edición (DSM-5). Arlington, VA: American Psychiatric Publishing; 2013.
2. Schuckit M. Alcohol-use disorders. Lancet. 2009;373:492-501.
3. Substance Abuse and Mental Health Services Administration (SAMHSA). Encuesta nacional sobre el uso de drogas y la salud de 2012 (NSDUH). Tabla 5.8A. www.samhsa.gov/data/NSDUH/2012SummNatFindDetTables/DetTabs/NSDUH-DetTabsSect5peTabs1to56-2012.htm#Tab5.8A. Consultado el 7 de agosto de 2014.
4. SAMHSA. 2012 NSDUH. Tabla 5.8B. www.samhsa.gov/data/NSDUH/2012SummNatFindDetTables/DetTabs/NSDUH-DetTabsSect5peTabs1to56-2012.htm#Tab5.8B. Consultado el 7 de agosto de 2014.
5. SAMHSA. 2012 NSDUH. Tabla 2.26B. www.samhsa.gov/data/NSDUH/2012SummNatFindDetTables/DetTabs/NSDUH-DetTabsSect2peTabs43to84-2012.htm#Tab2.46B. Consultado el 7 de agosto de 2014.
6. Datos y estadísticas sobre el alcohol. Instituto Nacional sobre el Abuso del Alcohol y el Alcoholismo. Julio de 2014. www.niaaa.nih.gov/alcohol-health/overview-alcohol-consumption/alcohol-facts-and-statistics. Consultado el 1 de julio de 2014.
7. SAMHSA. 2012 NSDUH. Tabla 5.2A. www.samhsa.gov/data/NSDUH/2012SummNatFindDetTables/DetTabs/NSDUH-DetTabsSect5peTabs1to56-2012.htm#Tab5.2A. Consultado el 7 de agosto de 2014.
8. U.S. Preventive Services Task Force. Intervenciones de cribado y asesoramiento conductual en atención primaria para reducir el mal uso del alcohol: declaración de recomendación. Mayo de 2013. www.uspreventiveservicestaskforce.org/uspstf12/alcmisuse/alcmisusefinalrs.htm. Consultado el 1 de febrero de 2014.
9. Pruebas de detección. Instituto Nacional sobre el Abuso del Alcohol y el Alcoholismo. http://pubs.niaaa.nih.gov/publications/arh28-2/78-79.htm. Consultado el 8 de agosto de 2014.
10. Muncie HL Jr, Yasinian Y, Oge’ L. Manejo ambulatorio del síndrome de abstinencia de alcohol. Am Fam Physician. 2013;88(9):589-595.
11. Lemon SJ, Winstead PS, Weant KA. Síndrome de abstinencia de alcohol. Adv Emerg Nurs J. 2010;32(1):20-27.
12. Perry EC. Manejo hospitalario del síndrome de abstinencia alcohólica aguda. CNS Drugs. 2014;28:401-410.
13. Carlson RW, Kumar NN, Wong-McKinstry E, et al. Síndrome de abstinencia de alcohol. Crit Care Clin. 2012;28:549-585.
14. Ferguson JA, Suelzer CJ, Eckert GJ, et al. Factores de riesgo para el desarrollo del delirium tremens. J Gen Intern Med. 1996;11:410-414.
15. McKeon A, Frye MA, Delanty N. The alcohol withdrawal syndrome. J Neurol Neurosurg Psychiatry. 2008;79:854-862.
16. Sullivan JT, Sykora K, Schneiderman J, et al. Assessment of alcohol withdrawal: the revised Clinical Institute Withdrawal Assessment for Alcohol scale (CIWA-Ar). Br J Addict. 1989;84:1353-1357.
17. Myrick H, Anton RF. Tratamiento de la abstinencia de alcohol. Alcohol Health Res World. 1998;22(1):38-43.18. Kosten TR, O’Connor PG. Management of drug and alcohol withdrawal. N Engl J Med. 2003;348(18):1786-1795.
19. Mayo-Smith MF. Manejo farmacológico de la abstinencia de alcohol. A meta-analysis and evidence-based practice guideline. American Society of Addiction Medicine Working Group on Pharmacological Management of Alcohol Withdrawal. JAMA. 1997;278(2):144-151.
20. Thomson AD, Cook CC, Touquet CC, et al. The Royal College of Physicians report on alcohol: guidelines for managing Wernicke’s encephalopathy in the accident and emergency department. Alcohol Alcohol. 2002;37:513-521.
21. Farmacología clínica . www.clinicalpharmacology.com. Consultado el 8 de agosto de 2014.
22. Saitz R, Mayo-Smith MF, Roberts MS, et al. Tratamiento individualizado para la abstinencia de alcohol. JAMA. 1994;272(7):519-523.
23. Daeppen JB, Gache P, Landry U, et al. Symptom-triggered vs fixed-schedule doses of benzodiazepine for alcohol withdrawal: a randomized treatment trial. Arch Intern Med. 2002;162(10):1117-1121.
24. Sachdeva A, Chandra M, Deshpande SN. A comparative study of fixed tapering dose regimen versus symptom-triggered regimen of lorazepam for alcohol detoxification. Alcohol Alcohol. 2014;49(3):287-291.
25. Ait-Daoud N, Malcolm RJ Jr, Johnson BA. Una visión general de los medicamentos para el tratamiento de la abstinencia de alcohol y la dependencia del alcohol con énfasis en el uso de anticonvulsivos más antiguos y más nuevos. Addict Behav. 2006;31(9):1628-1649.
26. Reoux JP, Saxon AJ, Malte CA, et al. Divalproex sodium in alcohol withdrawal: a randomized double-blind placebo-controlled clinical trial. Alcohol Clin Exp Res. 2001;25(9):1324-1329.
27. Koethe D, Juelicher A, Nolden BM, et al. Oxcarbazepine-efficacy and tolerability during treatment of alcohol withdrawal: a double-blind, randomized, placebo-controlled multicenter pilot study. Alcohol Clin Exp Res. 2007;31(7):1188-1194.
28. Myrick H, Malcolm R, Randall PK, et al. A double-blind trial of gabapentin versus lorazepam in the treatment of alcohol withdrawal. Alcohol Clin Exp Res. 2009;33(9):1582-1588.
29. Hack JB, Hoffmann RS, Nelson LS. Abstinencia de alcohol resistente: ¿un requerimiento sedante inesperado identifica a estos pacientes de forma temprana? J Med Toxicol. 2006;2:55.
30. McCowan C, Marik P. Delirium tremens refractario tratado con propofol: una serie de casos. Crit Care Med. 2000;28:1781-1784.
31. Addolorato G, Leggio L, Abenavoli L, et al. Baclofen in the treatment of alcohol withdrawal syndrome: a comparative study vs diazepam. Am J Med. 2006; 119(3):276.e13-276e18.
32. Robinson BJ, Robinson GM, Maling TJ, Johnson RH. ¿Es útil la clonidina en el tratamiento de la abstinencia de alcohol? Alcohol Clin Exp Res. 1989;13:95-98.