Nutrição Parentérica Total (TPN), também conhecida como nutrição parenteral (PN) é uma forma de apoio nutricional dado completamente através da corrente sanguínea, por via intravenosa com uma bomba IV. A TPN administra proteínas, hidratos de carbono, gorduras, vitaminas, e minerais. O seu objectivo é prevenir e restaurar os défices nutricionais, permitindo o repouso intestinal ao mesmo tempo que fornece uma ingestão calórica adequada e nutrientes essenciais, e removendo estímulos antigénicos da mucosa (Perry et al., 2014).
TPN pode ser uma terapia nutricional de curto ou longo prazo, e pode ser administrada em pavimentos médicos agudos, bem como em áreas de cuidados críticos. As necessidades calóricas de cada paciente são individualizadas de acordo com o grau de stress, falência de órgãos, e percentagem do peso corporal ideal. A TPN é utilizada com pacientes que não podem ingerir ou digerir oralmente a nutrição (Triantafillidis & Papalois, 2014). A TPN pode ser administrada como nutrição parenteral periférica (PPN) ou através de uma linha central, dependendo dos componentes e da osmolalidade. As veias centrais são geralmente as veias de escolha porque há menos risco de tromboflebite e danos nos vasos (Chowdary & Reddy, 2010). De acordo com Chowdary & Reddy (2010), são candidatos a TPN:
-
Patientes com tracto gastrointestinal paralisado ou não funcional, ou condições que requerem repouso intestinal, tais como obstrução do intestino delgado, colite ulcerativa, ou pancreatite
- div>Patientes que não tiveram nada por boca (NPO) durante sete dias ou mais
- Pacientes com doenças críticas
- div>Bebés com um sistema gastrointestinal imaturo ou malformações congénitas
- Patientes com desnutrição crónica ou extrema, ou diarreia crónica ou vómitos com necessidade de cirurgia ou quimioterapia
- Patientes em estados hiperbólicos, tais como queimaduras, sepsis, ou trauma
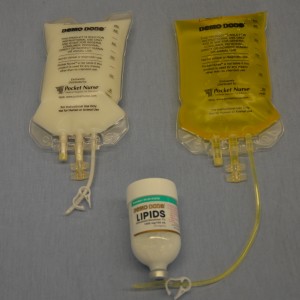
TPN é constituído por dois componentes: solução de aminoácidos/dextrose e uma solução de emulsão lipídica (ver figura 8.9). É encomendado por um médico, em consulta com um dietista, dependendo das necessidades metabólicas do paciente, história clínica, e análises sanguíneas. A solução de aminoácidos/dextrose está normalmente num saco de grande volume (1.000 a 2.000 ml), e pode ser padrão ou feita à medida. A sua cor é frequentemente amarela devido às multivitaminas que contém. Os ingredientes listados no saco devem ser confirmados pelo prestador de cuidados de saúde que pendura o saco IV. A solução pode também incluir medicamentos, tais como insulina e heparina. A solução de aminoácidos/dextrose é revista e ajustada diariamente com base no trabalho de sangue do paciente. As emulsões lipídicas são preparadas em sacos de 100 a 250 ml ou garrafas de vidro e contêm os ácidos gordos essenciais que têm um aspecto leitoso. Por vezes, a emulsão lipídica pode ser adicionada à solução de aminoácido/dextrose. É então chamada de mistura 3 em 1 ou nutrição total (Perry et al., 2014).
TPN é preparada por uma farmácia, onde as calorias são calculadas usando uma fórmula, e é normalmente misturada para uma infusão contínua de 24 horas para prevenir traumas vasculares e instabilidade metabólica (North York Hospital, 2013). As encomendas de TPN devem ser revistas todos os dias, para que as alterações nos electrólitos ou no equilíbrio ácido-base possam ser tratadas adequadamente sem desperdiçar soluções de TPN dispendiosas (Chowdary & Reddy, 2010).

TPN não é compatível com qualquer outro tipo de solução EV ou medicação e deve ser administrada por si só. O TPN deve ser administrado utilizando uma EID (bomba IV), e requer tubos de filtração IV especiais (ver Figura 8.10) para os aminoácidos e emulsão lipídica, a fim de reduzir o risco de entrada de partículas no paciente. A política da agência pode permitir que os aminoácidos e as emulsões lipídicas sejam infundidos em conjunto acima dos filtros. A tubagem TPN não terá quaisquer portas de acesso e deve ser alterada de acordo com a política da agência. Rever sempre a política da agência sobre a instalação e equipamento necessários para infundir TPN.
Um médico pode pedir uma ingestão total de fluido (TFI) para a quantidade de fluido a ser infundida por hora, para evitar a sobrecarga de fluido nos pacientes que recebem TPN. É importante manter um registo de toda a infusão de fluidos (fluidos IV, medicamentos IV, e TPN) a fim de evitar a sobrecarga de fluidos (Perry et al., 2014). Não interromper abruptamente a TPN (especialmente em pacientes que estejam a tomar insulina) porque isto pode levar a hipoglicémia. Se por qualquer razão a solução TPN se esgotar enquanto se aguarda outro saco, pendure D5W à mesma velocidade de infusão enquanto se aguarda a chegada do novo saco TPN (North York Hospital, 2013). Não obter amostras de sangue ou leituras da pressão venosa central do mesmo porto que as infusões de TPN. Para prevenir graves anomalias electrolíticas e outras anomalias metabólicas, a taxa de infusão de TPN é aumentada gradualmente, começando a uma taxa não superior a 50% das necessidades energéticas (Mehanna, Nankivell, Moledina, & Travis, 2009).
Complicações relacionadas com TPN
Existem muitas complicações relacionadas com a administração de TPN (Perry et al., 2014). A tabela 8.8 lista as potenciais complicações, fundamentos e intervenções.
| Tabela 8.8 Complicações TPN, Fundamentação, e Intervenções | |||
|
Complicação |
Fundamentação e Intervenções |
||
| Catheter-infecção da corrente sanguínea relacionada (CR-BSI), também conhecida como sepsis | CR-BSI, que começa na ligação do centro, é a propagação de bactérias através da corrente sanguínea. Há um risco aumentado de CR-BSI com TPN, devido à elevada concentração de dextrose de TPN. Os sintomas incluem taquicardia, hipotensão, temperatura elevada ou diminuída, aumento da respiração, diminuição do débito urinário e desorientação.
Intervenções: Adesão estrita à técnica asséptica com inserção, cuidado e manutenção; evitar hiperglicemia para evitar complicações de infecção; monitorizar de perto os sinais vitais e a temperatura. É necessária uma terapia antibiótica IV. Monitorizar a contagem de glóbulos brancos e paciente para mal-estar. Substituir frequentemente os tubos intravenosos de acordo com a política da agência (geralmente a cada 24 horas). |
||
| Infecção localizada à saída ou entrada | Due to poor aseptic technique during insertion, care, or maintenance of central line or peripheral line
Interventions: Aplicar uma técnica asséptica rigorosa durante a inserção, cuidados e manutenção. Avaliar frequentemente o sítio CVC para vermelhidão, sensibilidade, ou drenagem. Notificar o prestador de cuidados de saúde de quaisquer sinais e sintomas de infecção. |
||
| Pneumotórax | Ocorre um pneumotórax quando a ponta do cateter entra no espaço pleural durante a inserção, causando o colapso do pulmão. Os sintomas incluem dor súbita no peito, dificuldade em respirar, diminuição dos sons respiratórios, interrupção do movimento normal do peito do lado afectado, e taquicardia.
Intervenções: Aplicar oxigénio, notificar o médico. O paciente irá requerer a remoção da linha central e possível inserção de tubo torácico. |
||
| Embolia aérea | Pode ocorrer embolia aérea se o tubo IV se desconectar e estiver aberto ao ar, ou se parte do sistema de cateter estiver aberto ou for removido sem ser pinçado. Os sintomas incluem desconforto respiratório súbito, diminuição dos níveis de saturação de oxigénio, falta de ar, tosse, dores no peito e diminuição da pressão arterial.
Intervenções: Certifique-se de que todas as ligações estão bloqueadas e fechadas. Clamp catheter, posicionar o paciente na posição esquerda de Trendelenburg, chamar o prestador de cuidados de saúde, e administrar oxigénio conforme necessário. |
||
| Hyperglycemia | Relacionado com o aumento súbito de glicose após estado de subnutrição recente. Após a fome, a ingestão de glicose suprime a gluconeogénese, levando à libertação de insulina e à supressão do glicogénio. O excesso de glucose pode levar à hiperglicemia, com diurese osmótica, desidratação, acidose metabólica, e cetoacidose. O excesso de glicose também leva à lipogénese (novamente causada pela estimulação da insulina). Isto pode causar fígado gordo, aumento da produção de CO2, hipercapneia, e insuficiência respiratória.
Intervenções: Monitorizar a glicemia frequentemente QID (quatro vezes por dia), e menos frequentemente quando os açúcares no sangue estão estáveis. Seguir a política da agência de monitorização da glicose com TPN. Esteja atento a alterações nos níveis de dextrose em aminoácidos e à adição/remoção de insulina à solução de TPN. |
||
| Síndrome de retroalimentação | A síndrome de retroalimentação é causada por uma rápida retroalimentação após um período de desnutrição, que leva a alterações metabólicas e hormonais caracterizadas por deslocamentos electrolíticos (diminuição dos níveis séricos de fosfato, magnésio e potássio) que podem levar a disfunções celulares generalizadas. O fósforo, potássio, magnésio, glucose, vitamina, sódio, azoto e desequilíbrios de fluidos podem ser fatais. Os doentes de alto risco incluem os que sofrem de subnutrição crónica e os que ingerem pouco durante mais de 10 dias. Os pacientes com disfagia estão em maior risco. A síndrome ocorre geralmente 24 a 48 horas após o início da alimentação. O deslocamento de água, glucose, potássio, fosfato e magnésio de volta às células pode levar a fraqueza muscular, insuficiência respiratória, paralisia, coma, paralisia do nervo craniano, e hipoglicemia de ricochete.
Intervenções: A taxa de TPN deve ser baseada na gravidade da subnutrição de pacientes de risco moderado a alto. A TPN deve ser iniciada lentamente e titulada durante quatro a sete dias. Todos os pacientes requerem uma monitorização próxima dos electrólitos (diariamente durante uma semana, depois geralmente três vezes/semana). Seguir sempre a política da agência. O trabalho de sangue pode ser mais frequente, dependendo da gravidade da desnutrição. |
||
| Excesso de glúten ou edema pulmonar | Sinais e sintomas incluem crepitações finas nos campos pulmonares inferiores ou em todos os campos pulmonares, hipoxia (diminuição da saturação de O2).
Intervenções: Notificar o prestador de cuidados de saúde primários relativamente a alterações no estado. O paciente pode necessitar de medicação intravenosa, tal como Lasix para remover o excesso de fluidos. Pode também ocorrer uma diminuição ou descontinuação de fluidos intravenosos. Levantar a cabeça da cama para melhorar a respiração e aplicar O2 para saturação de oxigénio inferior a 92% ou de acordo com o protocolo da agência. Monitorizar a entrada e saída. O edema pulmonar pode ser mais comum em idosos, jovens e pacientes com doenças renais ou cardíacas. |
||
| Fonte de dados: Chowdary & Reddy, 2010; Mehanna et al., 2009; O’Connor, Hanly, Francis, Keane, & McNamara, 2013; Perry et al.., 2014 | |||
Um paciente em TPN deve ter análises sanguíneas monitorizadas de perto para prevenir as complicações da síndrome de refeiçao. O trabalho de sangue pode ser encomendado com a mesma frequência que a cada seis horas após o início da TPN. A maioria dos hospitais terá um protocolo de TPN a seguir para o trabalho de sangue. O trabalho de sangue comum inclui hemograma (hemograma completo), electrólitos (com especial atenção ao magnésio, potássio e fosfato), enzimas hepáticas (bilirrubina total e directa, alanina aminotransferase, aspartato aminotransferase, fosfatase alcalina, gama-glutamil transferase, proteína total, albumina), e testes de função renal (creatinina e ureia). Comparar valores diários com valores de base, e investigar e relatar quaisquer alterações rápidas em quaisquer valores (Chowdary & Reddy, 2010; Perry et al., 2014). A tabela 8.9 esboça um plano de cuidados quando um paciente está a receber TPN.
| Tabela 8.9 Avaliação de um Paciente com TPN | |||
|
Avaliação |
Informação adicional |
||
| CVC/peripheral IV line | Intravenous line should remain patent, livre de infecções.
Dextrose em TPN aumenta o risco de infecção. Avaliar para sinais e sintomas de infecções no local (vermelhidão, sensibilidade, corrimento) e sistemicamente (febre, aumento de leucócitos, mal-estar). O penso deve estar seco e intacto. |
||
| Pesossos diários ou quinzenais | Monitor para evidência de edema ou sobrecarga de fluidos. Ao longo do tempo, as medições reflectirão a perda/ganho de peso por ingestão calórica ou retenção de fluidos. | ||
| Níveis de glicemia capilar ou sérica | QID (4 vezes por dia) de glicemia capilar inicialmente para monitorizar o controlo glicémico, depois reduzir a monitorização quando os níveis de glicemia estão estáveis ou de acordo com a política da agência. Pode ser feito com mais frequência se o controlo glicémico for difícil. Indica tolerância metabólica à dextrose em solução TPN e estado glicémico do paciente. | ||
| Ingresso e saída de monitores | Monitor e registo a cada oito horas ou de acordo com a política da agência. Monitor para sinais e sintomas de sobrecarga de fluidos (ganho de peso excessivo), completando uma avaliação cardiovascular e respiratória. Avaliar as entradas tais como IV (líquidos intravenosos), PO (ingestão oral), NG (alimentação por sonda nasogástrica). Avaliar as saídas: NG (conteúdo gástrico removido através da sonda nasogástrica), drenagem da fístula, BM (movimentos intestinais líquidos), drenagem de colostomia/ileostomia, dispositivos de drenagem por sucção fechada (drenagem Penrose ou Jackson-Pratt) e drenagem do tubo torácico. | ||
| Daily to weekly blood work | Reavaliar valores laboratoriais para aumentos e diminuições fora do intervalo normal. Os valores laboratoriais incluem CBC, electrólitos, cálcio, magnésio, fósforo, potássio, glucose, albumina, BUN (nitrogénio ureico no sangue), creatinina, triglicéridos, e transferrina. | ||
| Cuidado da boca | A maioria dos pacientes será NPO. São necessários cuidados orais adequados de acordo com a política da agência. Alguns pacientes podem ter uma ordem de dieta. | ||
| Sinais vitais | Sinais vitais são mais frequentemente monitorizados inicialmente em pacientes com TPN. | ||
| Data source: BCIT, 2015a; Perry et al., 2014 | |||
TPN pode ser administrado no hospital ou em casa. Geralmente, os pacientes que recebem TPN estão bastante doentes e podem necessitar de uma longa estadia no hospital. A administração de TPN deve seguir uma estrita adesão à técnica asséptica, e inclui estar alerta para complicações, uma vez que muitos dos pacientes terão mecanismos de defesa alterados e condições complexas (Perry et al., 2014). Para administrar TPN, seguir os passos da Checklist 76.
Checklist 76: TPN AdministrationDisclaimer: reveja sempre e siga a sua política hospitalar relativamente a esta competência específica. |
|||
Safety considerations:
li>Nunca tente apanhar com uma infusão retardada. |
|||
Passos |
Informação Adicional |
||
| 1. Rever as ordens do médico e comparar com MAR e etiqueta de conteúdo no saco de solução TPN e para taxa de infusão. Cada componente da solução TPN deve ser verificado com as ordens do médico. | Verifica a data e hora da última mudança de tubagem TPN, valores laboratoriais, e data de validade da TPN para evitar erro de medicação.
Reavalia CVC, WBC, e paciente para mal-estar. Medicamentos podem ser adicionados à TPN. Certifique-se de que a taxa de infusão é verificada no pedido do médico cada vez que se inicia um novo saco de TPN. |
||
| 2. Recolha os suprimentos, prepare a solução de TPN, e tubos IV de primeira qualidade com filtro conforme o protocolo da agência. TPN requer tubagem IV especial com filtro. | Geralmente, é necessária uma nova tubagem TPN a cada 24 horas para prevenir a bacteremia relacionada com cateteres. Seguir a política da agência.
Asegurar que a tubagem é preparada correctamente para prevenir embolias do ar.  |
||
| 3. Fazer a higiene das mãos, identificar-se a si próprio, e identificar o paciente usando dois identificadores de paciente. Comparar o MAR com a pulseira do paciente. Explicar o procedimento ao paciente. | Hand hygiene prevents the spread of microorganisms.
Proper identification prevents patient errors.  |
||
| 4. Completar todas as verificações de segurança para CVC conforme a política da agência. | Esta adere às políticas de segurança relacionadas com os cuidados de linha central. | ||
| 5. Se mudar a solução TPN, pausar o EID e remover o antigo conjunto de administração de TPN. Desinfectar ligações e mudar a tubagem IV de acordo com a política de agência.
Se iniciar a TPN pela primeira vez, lavar e desinfectar os lúmenes CVC de acordo com a política de agência. |
Mudar a tubagem TPN IV de acordo com a política de agência. Utilizar uma técnica asséptica estrita com alterações IV, uma vez que os pacientes com soluções dextrose elevadas correm um maior risco de desenvolver infecções. | ||
| 6. Inserir nova solução TPN e tubos IV em EID. | EID deve ser usado com toda a administração de TPN. | ||
| 7. Iniciar taxa de infusão TPN como por ordem médica. | Previne erros de medicação. | ||
| 8. Deitar fora materiais antigos de acordo com o protocolo da agência, e realizar higiene das mãos. | Estes passos evitam a propagação de microrganismos. | ||
| 9. Monitor para sinais e sintomas de complicações relacionadas com TPN. | Ver Tabela 8.8 para lista de complicações relacionadas com TPN. | ||
| 10. Avaliações diárias completas e monitorização para pacientes em TPN como por política da agência. | Ver avaliações diárias e semanais na Tabela 8.9. A taxa de fluxo pode ser monitorizada por hora. | ||
| 11. Documentar o procedimento na ficha do paciente conforme a política da agência. | Nota hora em que o saco TPN é pendurado, número de sacos, e taxa de infusão, avaliação do local de CVC e verificação da patência, estado do penso, sinais vitais e peso, tolerância do cliente ao TPN, resposta do cliente à terapia, e compreensão das instruções. | ||
| Data source: North York Hospital, 2013; Perry et al., 2014 | |||
- Descreve o síndrome de refeiçao e indica um método para reduzir o risco de síndrome de refeiçao.
>um paciente que recebeu TPN nas últimas 48 horas desenvolveu mal-estar e hipotensão. Que potencial complicação são estes sinais e sintomas relacionados com?