Os médicos da família encontram diariamente erupções cutâneas. Os primeiros passos na elaboração do diagnóstico incluem a identificação das características da erupção cutânea e a determinação se a erupção é acompanhada de febre ou de quaisquer outros sintomas. No artigo que se segue, revemos 8 exantemas virais da infância que vão desde o comum (varicela) ao não tão comum (síndrome de Gianotti-Crosti).
Varicella-zoster virus
Varicella-zoster virus (VZV) é um alfaferpesvírus neurotrópico humano que causa uma infecção primária vulgarmente conhecida como varicela.1 Esta doença é geralmente suave e resolve-se espontaneamente.
Este vírus altamente contagioso é transmitido tocando directamente nas bolhas, saliva, ou muco de uma pessoa infectada. Também é transmitido através do ar, tossindo e espirrando. O VZV inicia a infecção primária através da inoculação da mucosa respiratória. Depois estabelece uma presença vitalícia nos neurónios ganglionares sensoriais e, assim, pode reactivar mais tarde na vida causando herpes zoster (herpes zoster), que pode afectar os dermatomas cranianos, torácicos, e lombossacrais. Desordens neurológicas agudas ou crónicas, incluindo paralisia do nervo craniano, paresia do zoster, vasculopatia, meningoencefalite, e múltiplas desordens oculares, foram relatadas após a reactivação VZV resultando em herpes-zoster.1
Apresentação. Com varicela, uma erupção cutânea extremamente pruriginosa segue uma breve fase prodrómica que consiste numa febre baixa, sintomas do tracto respiratório superior, cansaço, e fadiga. Este exantema desenvolve-se rapidamente, frequentemente começando no peito, tronco, ou couro cabeludo e depois espalhando-se pelos braços e pernas (centrífuga) (FIGURA 1). A varicela também afecta áreas da mucosa do corpo, tais como a conjuntiva, boca, recto, e vagina.
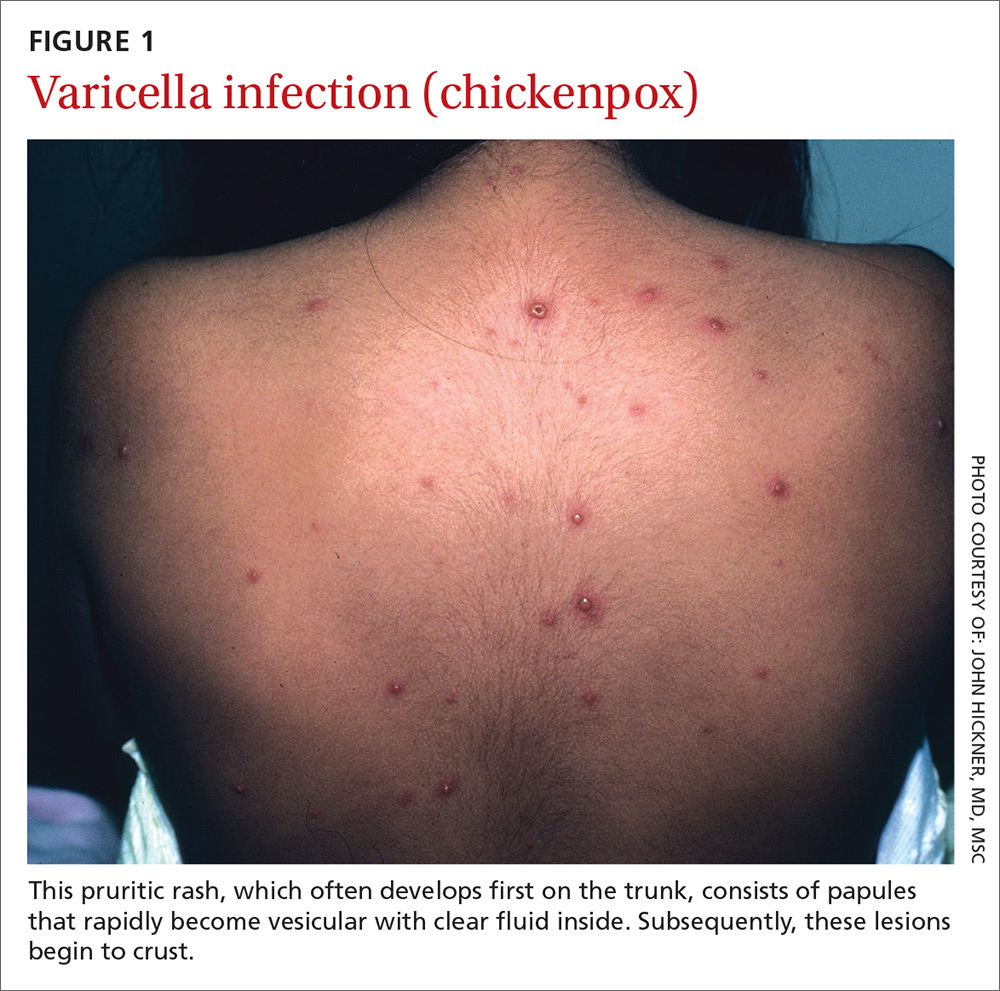
As lesões são pápulas que se tornam rapidamente vesiculosas com fluido claro no interior. Posteriormente, as lesões começam a crostas. A crostas ocorre dentro de 10 a 14 dias. Um sinal seguro de varicela é a presença de pápulas, vesículas, e lesões com crosta nas proximidades.
Complicações. As complicações mais comuns da varicela – especialmente em crianças – são infecções estreptocócicas e estafilocócicas invasivas.2 A complicação mais grave ocorre quando o vírus invade a medula espinal, causando mielite ou afectando as artérias cerebrais, levando à vasculopatia. O diagnóstico de VZV no sistema nervoso central baseia-se no isolamento do vírus no líquido espinal cerebral por reacção em cadeia da polimerase (PCR). O diagnóstico precoce é importante para minimizar a morbilidade e mortalidade.
A reactivação está por vezes associada à neuralgia pós-herpética (PHN), uma síndrome de dor neuropática grave isolada aos dermatomas afectados por VZV. A PHN pode causar dor e sofrimento durante anos após a resolução da herpes zóster, e por vezes é refratária ao tratamento. O PHN pode reflectir uma ganglionite crónica do vírus da varicela.
Existe um número de opções de tratamento para a telha, mas não tanto para a varicela
Tratamento oral. Medicamentos orais como o aciclovir e o seu pró-fármaco valaciclovir são os padrões de ouro actuais para o tratamento de VZV.3
Famciclovir, o pró-fármaco do penciclovir, é mais eficaz do que o valaciclovir na resolução da erupção cutânea aguda do herpes zoster e no encurtamento da duração do PHN.4 Os gabapentinoides (por exemplo, pregabalina) são os únicos medicamentos orais aprovados pela US Food and Drug Administration (FDA) para tratar PHN.5
Medicamentos tópicos também podem ser utilizados. A lidocaína 5% é favorecida como terapia de primeira linha para a melhoria da dor devido à telha, uma vez que proporciona um alívio modesto da dor com um melhor perfil de segurança e tolerabilidade do que a capsaicina 8%, que é uma opção de segunda linha. Este último deve ser aplicado várias vezes ao dia, tem uma eficácia analgésica mínima, e causa frequentemente dor inicial aquando da aplicação.
Gabapentinoides e analgésicos tópicos podem ser utilizados em combinação devido à baixa propensão para interacções medicamentosas.6,7 O tratamento de escolha para a vasculopatia focal é o aciclovir intravenoso, normalmente durante 14 dias, embora os doentes imunocomprometidos devam ser tratados durante um período de tempo mais longo. Considerar também 5 dias de terapia com esteróides para pacientes com vasculopatia VZV.8
tratamentos não aprovados pela FDA incluem antidepressivos tricíclicos (TCA), tais como amitriptilina, nortriptilina, e desipramina, que são por vezes utilizados como terapia de primeira linha para herpes zóster. Os TCAs podem não funcionar bem em pacientes com dores ardentes, e podem ter efeitos adversos significativos, incluindo possível cardiotoxicidade.9
Opioides, incluindo oxicodona, morfina, metadona, e tramadol, são por vezes utilizados na gestão da dor, mas existe preocupação por abuso. Como os doentes podem desenvolver dependência física, usar opiáceos com considerável precaução.10
Prevenção. Os Estados Unidos tornaram-se o primeiro país a instituir um programa de imunização de rotina contra a varicela após uma vacina contra a varicela (Varivax) ter sido licenciada em 1995.11 A vacina reduziu dramaticamente o número de casos de infecção por varicela.11 A eficácia da vacina é elevada, e a imunidade do rebanho protector é obtida após 2 doses.11-13 A vacina é administrada a crianças após um ano de idade com uma dose de reforço administrada após o quarto aniversário.
p> Uma vacina VZV viva e atenuada (Zostavax) é administrada a indivíduos ≥60 anos de idade para prevenir ou atenuar a infecção pelo herpes zoster. Esta vacina é utilizada para aumentar a imunidade mediada por células VZV em adultos, diminuindo assim a carga de herpes zoster e a dor associada ao PHN.14