Donna di 19 anni con visione offuscata
Vishal Patel e Thomas A. Oetting, MD
Agosto 14, 2007
Capo reclamo: Visione offuscata nell’occhio sinistro (OS)
Storia della malattia attuale: Una ragazza di 19 anni si è presentata inizialmente al suo medico locale lamentando mal di testa, soprattutto durante la lettura. È stata indirizzata al suo optometrista locale che ha massimizzato la sua visione con una rifrazione aggiornata. Poco dopo, tuttavia, la paziente ha continuato a sperimentare una visione offuscata solo nell’occhio sinistro. Credendo che la correzione della lente fosse troppo forte, tornò per un altro esame. Un esame del fondo dilatato ha rivelato che i dischi ottici avevano un aspetto “bitorzoluto”, sospetto per il drusen del disco ottico e lei è stata inviata all’Università degli ospedali e delle cliniche dell’Iowa per un’ulteriore valutazione. A parte una visione leggermente offuscata, la paziente ha negato qualsiasi altro sintomo oculare.
Anamnesi oculare passata: Nessun intervento chirurgico o trauma oculare passato.
Anamnesi medica: Storia di allergie stagionali e infezioni del seno.
Medicazioni: Nessuna
Anamnesi familiare: Storia nota di cataratta, artrite e cancro in famiglia.
Anamnesi sociale: La paziente è una giovane donna attiva che lavora come parrucchiera per un negozio di ottica locale. Fuma e beve alcolici socialmente.
Esame oculare:
- Acutezza visiva, con correzione: OD–20/20; OS–20/25-1
- Motilità: Piena, entrambi gli occhi (OU)
- Pressione intraoculare: Normale, OU
- Pupille: Ugualmente reattive in ogni occhio senza difetto pupillare afferente (RAPD)
- Esame esterno e del segmento anteriore: Normale, OU
- Esame del fondo dilatato (DFE):
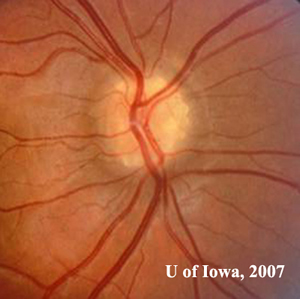
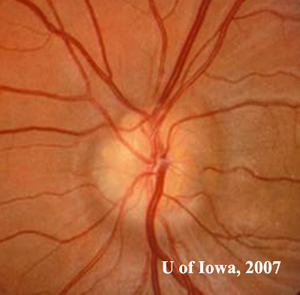
- Entrambi i dischi ottici avevano un aspetto “bitorzoluto”, oscurando i margini del disco (vedi figure 1A e 1B)
- Macula, vasi e periferia normali, OU
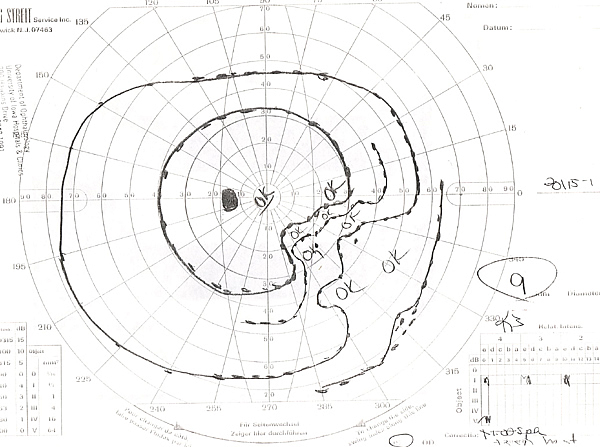
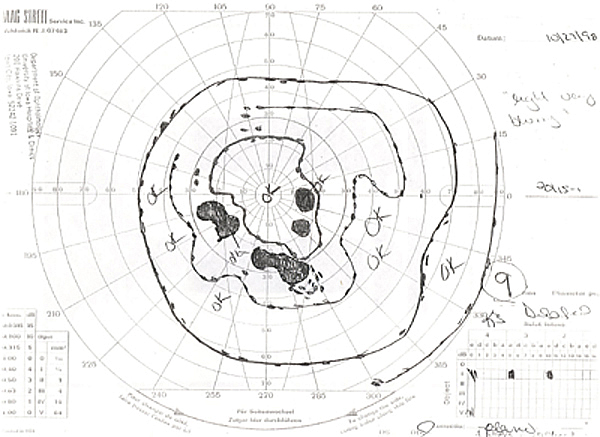
- Campo visivo di Goldmann: Vedere le figure 2A e 2B
| 1A: Numerose elevazioni rotonde e giallastre visibili nella testa del nervo ottico, OD |
1B: Simili rialzi gialli “bitorzoluti” o “rock candy” all’interno della testa del nervo ottico, OS |
 |
 |
| 2A: Campo visivo di Goldmann, OS – C’è un denso difetto di passo nasale | 2B: Campo visivo di Goldmann, OD – Diversi scotomi sono evidenti, compresa la comparsa di un difetto parziale di tipo arcuato inferiormente |
 |
 |
Corso: L’esame dei nervi ottici del paziente ha portato ad un alto sospetto di drusen multipli del disco ottico. Ulteriori test tra cui ecografia standardizzata che ha confermato la presenza di numerosi drusen altamente riflettenti all’interno di entrambe le teste del nervo ottico, OD > OS. La perimetria Goldmann ha rivelato l’allargamento dei punti ciechi e altri piccoli scotomi peripapillari. La paziente è stata rifratta per assicurarsi che la sua visione fosse correttamente appropriata e le è stato detto di tornare tra 6 mesi.
Discussione:I Drusen della testa del nervo ottico (ONHD) sono spesso risultati accidentali scoperti durante le visite oculistiche di routine. I Drusen sono depositi di mucopolisaccaridi e materiale proteico che si accumulano anteriormente alla lamina cribosa nella testa del nervo ottico. Alcuni ritengono che questi depositi si verifichino come risultato della degenerazione assonale del nervo ottico (Wilkins 2004, Giovannini 2005) o della stasi di trasporto assoplasmatico secondaria a teste del nervo ottico congenitamente affollate (Spencer 1978). Le ONHD si trovano in circa l’1% della popolazione generale, con distribuzione bilaterale nel 75-85% (Auw-Haedrich 2002, Sowka 2001). Sono più comuni tra i caucasici e si crede che abbiano un modello di eredità autosomica dominante con penetranza incompleta (Davis 2003). Tuttavia, questo rimane indimostrato. Sia Lorentzen (1961) che Antcliff e Spalton (1999) non sono stati in grado di verificare questo modello di ereditarietà. Una displasia ereditaria della testa del nervo ottico potrebbe essere il fattore di rischio primario per lo sviluppo dell’ONHD (Lee 2005). Secondo Lorentzen la condizione è trasmessa come “modo irregolarmente dominante” (Lorentzen 1961). La patologia primaria deriva da una displasia ereditaria del disco ottico e del suo flusso sanguigno che predispone alla formazione di drusen del disco ottico (Auw-Haedrich 2002).
Ci sono due tipi principali di ONHD: drusen visibili (come in questo caso) e drusen “sepolte”. Le drusen sepolte si trovano spesso nei bambini più giovani (pre-adolescenti) e possono oscurare i bordi del disco ottico e della coppa. Il disco ottico può sembrare privo di “coppa ottica”, con conseguente comparsa di papilledema, che è una parte importante della diagnosi differenziale (Davis 2003). Quando i pazienti invecchiano, in particolare dopo l’adolescenza, le drusen diventano più visibili. Le drusen cominciano a sporgere dal bordo del disco ottico e della coppa, specialmente sul lato nasale inferiore (Wilkins 2004).
Diagnosi
I pazienti con ONHD sono spesso asintomatici, quindi l’alto tasso di scoperta accidentale. I primi sintomi dell’ONHD sono anomalie nella visione periferica o oscuramenti visivi transitori, come lo sfarfallio o il “graying out” (Giovannini 2005, Davis 2003). I pazienti non si lamentano della perdita della visione centrale perché l’acuità visiva centrale è generalmente risparmiata dai drusen del disco ottico. L’acuità centrale può essere colpita se è presente una neovascolarizzazione coroideale subretinica.
La sola ispezione visiva è spesso insufficiente per confermare l’ONHD ed escludere possibili diagnosi più preoccupanti. Per esempio, è obbligatorio che il medico distingua lo pseudopapilledema dal vero papilledema. In alcuni casi questo richiederà un neuroimaging radiologico appropriato per escludere una massa o una lesione intracranica. Anche il glaucoma come causa della perdita di campo periferica deve essere valutato. Sebbene la pressione intraoculare (IOP) sia elevata nella maggior parte dei tipi di glaucoma, questo non è sempre il caso e la distinzione tra danno glaucomatoso e ONHD benigna non è sempre così semplice. Gli esami del campo visivo con perimetria statica o dinamica dovrebbero essere condotti per valutare la perdita di campo periferico. I difetti di campo possono essere presenti solo a causa di ONHD. Uno studio di Auw-Haedrich nel 2002 ha rivelato che i campi visivi di Goldmann (GVF) possono mostrare aree di difetti delle fibre nervose (più comunemente area nasale inferiore), allargamento del punto cieco con o senza costrizione dei campi periferici. Inoltre, molti suggeriscono che la presenza di ONHD rende il nervo più suscettibile al danno glaucomatoso a pressioni inferiori. Come tale, bisogna seguire attentamente i campi visivi nei casi sospetti e trattare adeguatamente la IOP elevata se c’è una progressione della perdita di campo.
La valutazione diagnostica dei drusen della testa del nervo ottico è realizzata utilizzando una varietà di tecniche:
- Ecografia – L’ecografia standardizzata A- e B-scan è molto affidabile a causa della caratteristica natura altamente riflettente delle drusen e fornisce anche la più alta risoluzione oggi disponibile (Davis 2003).
- Scansione CT – Le scansioni CT sono costose e di solito non sono giustificate dal momento che fette di 1.5mm di risoluzione è probabile che manchino le drusen del disco ottico. Tuttavia, le drusen calcificate possono essere notate incidentalmente quando le immagini sono ottenute per altre ragioni e possono essere motivo di preoccupazione per i radiologi
- Angiografia con fluoresceina – Le drusen sono altamente auto-fluorescenti e quindi si mostrano come regioni luminose sul disco ottico anche prima che il colorante fluoresceina raggiunga l’occhio o come parte del “sondaggio del disco drusen” senza colorante. Dopo l’iniezione, i drusen mostrano un’iperfluorescenza ben definita e non uniforme, soprattutto nella fase tardiva. Questo può essere utile per differenziare le drusen del disco ottico dal vero papilledema, con il primo che mostra solo scarsi vasi teleangiectatici (Auw-Haedrich 2002).
- Topografia a coerenza ottica (OCT) – Questa tecnica più recente può essere utile nel rilevare l’assottigliamento iniziale delle fibre nervose. Alcuni hanno suggerito che l’OCT può essere utile per quantificare qualsiasi grado di perdita di fibre nervose con una riproducibilità soddisfacente (Auw-Haedrich 2002).
Complicazioni
Come drusen nervo ottico ingrandire, possono comprimere e compromettere le fibre nervose e l’approvvigionamento vascolare, portando a complicazioni multiple tra cui difetti del campo visivo, occlusione vascolare, ed emorragia (Sowka 2001). La compromissione vascolare della testa del nervo ottico può portare alla neuropatia ottica ischemica anteriore (AION)]. Nei pazienti con drusen, i tipici fattori di rischio per l’AION non sono necessariamente presenti, e molti dei pazienti colpiti hanno circa 20 anni o sono più giovani, senza segni di malattie cardiovascolari (Davis 2003).
I drusen sono stati anche implicati in molteplici tipi di complicazioni vascolari occlusive. L’occlusione dell’arteria retinica centrale (CRAO) è stata riportata quando i drusen sono presenti insieme a pazienti con ipertensione sistemica, emicrania, uso di contraccettivi orali, alta quota o difetto del setto atriale (Auw-Haedrich 2002). Circa il 10% dell’apporto collaterale venoso retino-coroidale è collegato all’ONHD, con l’occlusione venosa retinica centrale come fonte principale. Questi vasi sono il risultato di un aumento della pressione venosa dovuto alla compressione delle vene da parte delle drusen. Man mano che il paziente invecchia, i vasi diventano più prominenti a causa dell’allargamento delle drusen (Auw-Haedrich 2002).
Le drusen del nervo ottico possono anche provocare una neovascolarizzazione coroideale juxtapapillare con conseguente emorragia. La neovascolarizzazione coroideale nei pazienti più giovani è associata ad una prognosi molto migliore che negli adulti. Nei pazienti più giovani, la risoluzione avverrà con sintomi visivi da lievi a moderati. In sette casi riportati, sei dei pazienti hanno riacquistato una visione di 20/40 o migliore senza trattamento (Harris 1981).
I drusen del neve ottico sono associati a diverse malattie oculari e sistemiche. Nella retinite pigmentosa l’incidenza di drusen del disco è riferita tra lo 0 e il 10%, ma le drusen spesso non sono visibili, i canali sclerali sono normali e non c’è elevazione del disco. Il drusen è anche associato a disturbi rari come lo pseudoxanthoma elasticum (con una prevalenza di circa 1:160.000) e le strie angioidi (con una prevalenza di 1:80.000). Anche se queste due condizioni sono abbastanza rare, l’85% delle persone con pseudoxanthoma elasticum hanno anche striature angioidi, rendendo le drusen una connessione comune tra le due condizioni (Davis 2003).
Trattamento
Attualmente non esiste un trattamento definitivo per le drusen del nervo ottico. I pazienti con documentato drusen del nervo ottico dovrebbero essere seguiti con esami seriali del campo visivo, analisi delle fibre del nervo ottico, e ripetuti controlli della pressione intraoculare. Se la perdita del campo visivo si verifica in presenza di drusen, i farmaci per abbassare la pressione intraoculare dovrebbero essere considerati. Può essere difficile distinguere i drusen del nervo ottico dal glaucoma in progressione come causa, basandosi solo sull’esame del campo visivo (Davis 2003, Auw-Haedrich 2002).
La maggior parte dei casi di neovascolarizzazione subretinica associata a drusen del disco ottico si risolve senza trattamento e con solo sintomi lievi. La fotocoagulazione laser dovrebbe essere considerata solo nei casi in cui l’acuità visiva centrale è minacciata. (Davis 2003, Auw-Haedrich 2002).
Diagnosi: Drusen del nervo ottico
EPIDEMIOLOGIA
|
SIGNI
|
SINTOMI
|
TREATMENT
|
Diagnosi differenziali per la comparsa di Drusen del nervo ottico
Nota:
- I drusen della testa del nervo ottico sono di solito un reperto indipendente, ma possono essere collegati ad altre condizioni, come lo pseudoxanthoma eleasticum (PXE), la retinite pigmentosa e le strie angioidi.
- Il glaucoma e altre cause di perdita del campo visivo devono essere considerate quando si sospetta una perdita di campo dovuta a drusen del nervo ottico.
- La considerazione dell’aspetto delle drusen del nervo ottico (cioè aspetto “bitorzoluto”, elevazione della testa del nervo, margini irregolari o sfocati del disco) deve includere la considerazione di qualsiasi condizione che causa l’offuscamento e l’elevazione della testa del nervo ottico. Questa è essenzialmente una diagnosi differenziale per il gonfiore del disco.
- Antcliff RJ, Spalton DJ. I drusen del disco ottico sono ereditati? Ophthalmology 1999; 106:1278 -1281.
- Auw-Haedrich C, Staubach F, Witschel H. Optic disk drusen. Surv Ophthalmol 2002; 47: 515-532.
- Davis PL, Jay WM. Drusen della testa del nervo ottico. Seminars in Ophthalmology 2003; 18(4): 222 – 242.
- Giovannini J. Pseudopapilledema. www.eMedicine.com. Ultimo aggiornamento: 1 luglio 2005
- Harris MJ, Fine SL, Owens SL. Complicazioni emorragiche di drusen del nervo ottico. Am J Ophthalmol 1981; 92: 70-76.
- Lee AG, Zimmerman MB. Il tasso di perdita del campo visivo in drusen testa del nervo ottico. Am J Ophthalmol 2005; 139: 1062-1066.
- Lorentzen SE. Drusen del disco ottico: affetto ereditario irregolarmente dominante. Acta Ophthalmol 1961; 39: 626-643.
- Sowka JW, Gurwood AS, Kabat AG. Drusen testa del nervo ottico. Manuale di gestione delle malattie oculari. http://www.revoptom.com/HANDBOOK/SECT50a.HTM. 2001.
- Spencer WH. XXXIV Edward Jackson Memorial Lecture: drusen del disco ottico e trasporto assoplasmatico aberrante. Oftalmologia. 1978; 85(1):21-38.
- Wilkins JM, Pomeranz HD. Manifestazioni visive del disco ottico visibile e sepolto drusen. J Neuro-Ophthalmol 2004; 24:125-129.
Formato di citazione suggerito: Patel V, Oetting TA. Drusen del nervo ottico: femmina di 19 anni con visione offuscata. EyeRounds.org. 14 agosto 2007; Disponibile da: http://www.EyeRounds.org/cases/72-Optic-Nerve-Drusen-Visual-Field-Loss.htm.