La nutrizione parenterale totale (TPN), nota anche come nutrizione parenterale (PN) è una forma di supporto nutrizionale somministrata completamente attraverso il flusso sanguigno, per via endovenosa con una pompa IV. La TPN somministra proteine, carboidrati, grassi, vitamine e minerali. Ha lo scopo di prevenire e ripristinare i deficit nutrizionali, consentendo il riposo intestinale mentre fornisce un adeguato apporto calorico e nutrienti essenziali, e rimuove gli stimoli antigenici della mucosa (Perry et al., 2014).
TPN può essere una terapia nutrizionale a breve o lungo termine, e può essere somministrata nei piani medici acuti così come nelle aree di cura critiche. Il fabbisogno calorico di ogni paziente è individualizzato in base al grado di stress, all’insufficienza d’organo e alla percentuale di peso corporeo ideale. La TPN viene utilizzata con i pazienti che non possono ingerire o digerire oralmente la nutrizione (Triantafillidis & Papalois, 2014). La TPN può essere somministrata come nutrizione parenterale periferica (PPN) o attraverso una linea centrale, a seconda dei componenti e dell’osmolalità. Le vene centrali sono di solito le vene di scelta perché c’è meno rischio di tromboflebite e danni ai vasi (Chowdary & Reddy, 2010). Secondo Chowdary & Reddy (2010), i candidati alla TPN sono:
-
Pazienti con il tratto gastrointestinale paralizzato o non funzionante, o condizioni che richiedono il riposo intestinale, come l’ostruzione dell’intestino tenue, la colite ulcerosa, o pancreatite
-
Pazienti che non hanno avuto niente per bocca (NPO) per sette giorni o più
- Pazienti gravemente malati
-
Bambini con un sistema gastrointestinale immaturo o malformazioni congenite
- Pazienti con malnutrizione cronica o estrema, o diarrea cronica o vomito con necessità di intervento chirurgico o chemioterapia
- Pazienti in stati iperbolici, come ustioni, sepsi o traumi
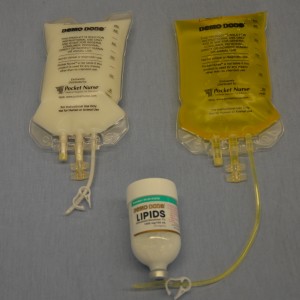
TPN è costituito da due componenti: soluzione di aminoacidi/destrosio e una soluzione di emulsione lipidica (vedi Figura 8.9). Viene ordinata da un medico, in consultazione con un dietista, a seconda delle esigenze metaboliche del paziente, della storia clinica e degli esami del sangue. La soluzione di aminoacidi/destrosio è solitamente in una sacca di grande volume (da 1.000 a 2.000 ml), e può essere standard o personalizzata. È spesso di colore giallo a causa delle multivitamine che contiene. Gli ingredienti elencati sulla sacca devono essere confermati dall’operatore sanitario che appende la sacca per flebo. La soluzione può anche includere farmaci, come l’insulina e l’eparina. La soluzione di aminoacidi/destrosio viene rivista e regolata ogni giorno in base agli esami del sangue del paziente. Le emulsioni lipidiche sono preparate in sacchetti o bottiglie di vetro da 100 a 250 ml e contengono gli acidi grassi essenziali che hanno un aspetto lattiginoso. A volte, l’emulsione lipidica può essere aggiunta alla soluzione di aminoacidi e destrosio. Viene quindi chiamato 3 in 1 o total nutrition admixture (Perry et al., 2014).
TPN è preparato da una farmacia, dove le calorie sono calcolate utilizzando una formula, e di solito è miscelato per un’infusione continua di 24 ore per prevenire il trauma vascolare e l’instabilità metabolica (North York Hospital, 2013). Gli ordini TPN dovrebbero essere rivisti ogni giorno, in modo che i cambiamenti negli elettroliti o nell’equilibrio acido-base possano essere affrontati in modo appropriato senza sprecare costose soluzioni TPN (Chowdary & Reddy, 2010).

La TPN non è compatibile con nessun altro tipo di soluzione IV o farmaco e deve essere somministrata da sola. La TPN deve essere somministrata utilizzando una EID (pompa IV), e richiede uno speciale tubo filtro IV (vedi Figura 8.10) per gli aminoacidi e l’emulsione lipidica per ridurre il rischio che le particelle entrino nel paziente. La politica dell’agenzia può permettere che gli aminoacidi e le emulsioni lipidiche siano infusi insieme sopra i filtri. I tubi TPN non hanno porte di accesso e devono essere cambiati secondo la politica dell’agenzia. Rivedere sempre la politica dell’agenzia sull’impostazione e le attrezzature necessarie per infondere la TPN.
Un medico può ordinare un’assunzione totale di fluidi (TFI) per la quantità di fluidi da infondere ogni ora per prevenire il sovraccarico di fluidi nei pazienti che ricevono TPN. È importante tenere traccia di tutti i fluidi infusi (fluidi IV, farmaci IV e TPN) per evitare il sovraccarico di liquidi (Perry et al., 2014). Non interrompere bruscamente la TPN (soprattutto nei pazienti che assumono insulina) perché questo può portare all’ipoglicemia. Se per qualsiasi motivo la soluzione TPN si esaurisce in attesa di un’altra borsa, appendere D5W alla stessa velocità di infusione in attesa che arrivi la nuova borsa TPN (North York Hospital, 2013). Non ottenere campioni di sangue o letture della pressione venosa centrale dalla stessa porta delle infusioni TPN. Per prevenire gravi anomalie elettrolitiche e altre anomalie metaboliche, la velocità di infusione della TPN viene aumentata gradualmente, iniziando a una velocità non superiore al 50% del fabbisogno energetico (Mehanna, Nankivell, Moledina, & Travis, 2009).
Complicazioni relative alla TPN
Ci sono molte complicazioni legate alla somministrazione della TPN (Perry et al., 2014). La tabella 8.8 elenca le potenziali complicazioni, il razionale e gli interventi.
| Tabella 8.8 Complicazioni TPN, razionale, and Interventions | |||||
|
Complicazione |
Motivazione e interventi |
||||
| Infezione ematica catetere-infezione del flusso sanguigno correlata al catetere (CR-BSI), noto anche come sepsi | CR-BSI, che inizia alla connessione hub, è la diffusione di batteri attraverso il flusso sanguigno. C’è un rischio aumentato di CR-BSI con TPN, a causa dell’alta concentrazione di destrosio della TPN. I sintomi includono tachicardia, ipotensione, temperatura elevata o diminuita, aumento della respirazione, diminuzione della produzione di urina e disorientamento.
Interventi: Stretta osservanza della tecnica asettica con inserimento, cura e manutenzione; evitare l’iperglicemia per prevenire complicazioni da infezione; monitorare attentamente i segni vitali e la temperatura. È necessaria una terapia antibiotica per via endovenosa. Monitorare la conta dei globuli bianchi e il malessere del paziente. Sostituire frequentemente i tubi IV secondo la politica dell’agenzia (di solito ogni 24 ore). |
||||
| Infezione localizzata nel sito di uscita o di entrata | Dovuta a scarsa tecnica asettica durante l’inserimento, la cura o la manutenzione della linea centrale o periferica
Interventi: Applicare una tecnica asettica rigorosa durante l’inserimento, la cura e la manutenzione. Valutare frequentemente il sito del CVC per verificare la presenza di arrossamento, tenerezza o drenaggio. Informare l’operatore sanitario di eventuali segni e sintomi di infezione. |
||||
| Pneumotorace | Un pneumotorace si verifica quando la punta del catetere entra nello spazio pleurico durante l’inserimento, causando il collasso del polmone. I sintomi includono dolore improvviso al petto, difficoltà di respirazione, diminuzione dei suoni del respiro, cessazione del normale movimento del torace sul lato interessato e tachicardia.
Interventi: Applicare ossigeno, avvisare il medico. Il paziente richiederà la rimozione della linea centrale e il possibile inserimento di un tubo toracico. |
||||
| Embolia aerea | Un’embolia aerea può verificarsi se i tubi della flebo si disconnettono e sono aperti all’aria, o se parte del sistema catetere è aperto o rimosso senza essere bloccato. I sintomi includono improvvisa difficoltà respiratoria, diminuzione dei livelli di saturazione di ossigeno, mancanza di respiro, tosse, dolore al petto e diminuzione della pressione sanguigna.
Interventi: Assicurarsi che tutte le connessioni siano bloccate e chiuse. Clampare il catetere, posizionare il paziente in posizione Trendelenburg sinistra, chiamare l’operatore sanitario e somministrare ossigeno secondo necessità. |
||||
| Iperglicemia | Relativa all’improvviso aumento di glucosio dopo un recente stato di malnutrizione. Dopo la fame, l’assunzione di glucosio sopprime la gluconeogenesi portando al rilascio di insulina e alla soppressione del glicogeno. Un eccesso di glucosio può portare a iperglicemia, con diuresi osmotica, disidratazione, acidosi metabolica e chetoacidosi. L’eccesso di glucosio porta anche alla lipogenesi (di nuovo causata dalla stimolazione dell’insulina). Questo può causare fegato grasso, aumento della produzione di CO2, ipercapnea e insufficienza respiratoria.
Interventi: Monitorare la glicemia frequentemente QID (quattro volte al giorno), poi meno frequentemente quando gli zuccheri nel sangue sono stabili. Seguire la politica dell’agenzia per il monitoraggio del glucosio con TPN. Essere attenti ai cambiamenti dei livelli di destrosio negli aminoacidi e all’aggiunta/rimozione di insulina alla soluzione TPN. |
||||
| Sindrome da rialimentazione | La sindrome da rialimentazione è causata da una rapida alimentazione dopo un periodo di malnutrizione, che porta a cambiamenti metabolici e ormonali caratterizzati da cambiamenti elettrolitici (diminuzione dei livelli di fosfato, magnesio e potassio nel siero) che possono portare a disfunzioni cellulari diffuse. Gli squilibri di fosforo, potassio, magnesio, glucosio, vitamine, sodio, azoto e liquidi possono essere pericolosi per la vita. I pazienti ad alto rischio includono i malnutriti cronici e quelli con poca assunzione per più di 10 giorni. I pazienti con disfagia sono a maggior rischio. La sindrome di solito si verifica da 24 a 48 ore dopo l’inizio del refeeding. Lo spostamento di acqua, glucosio, potassio, fosfato e magnesio nelle cellule può portare a debolezza muscolare, insufficienza respiratoria, paralisi, coma, paralisi dei nervi cranici e ipoglicemia di rimbalzo: Il tasso di TPN dovrebbe essere basato sulla gravità della denutrizione per i pazienti da moderati ad alto rischio. La TPN deve essere iniziata lentamente e titolata per quattro-sette giorni. Tutti i pazienti richiedono un attento monitoraggio degli elettroliti (ogni giorno per una settimana, poi di solito tre volte/settimana). Seguire sempre la politica dell’agenzia. Le analisi del sangue possono essere più frequenti a seconda della gravità della malnutrizione. | ||||
| Eccesso di fluidi o edema polmonare | Segni e sintomi includono fini crepitii nei campi polmonari inferiori o in tutti i campi polmonari, ipossia (diminuzione della saturazione di O2).
Interventi: Informare il fornitore primario di assistenza sanitaria riguardo al cambiamento delle condizioni. Il paziente può richiedere farmaci per via endovenosa, come il Lasix per rimuovere i fluidi in eccesso. Può anche verificarsi una diminuzione o una sospensione dei fluidi per via endovenosa. Sollevare la testa del letto per migliorare la respirazione e applicare O2 per una saturazione di ossigeno inferiore al 92% o secondo il protocollo dell’agenzia. Monitorare l’assunzione e la produzione. L’edema polmonare può essere più comune negli anziani, nei giovani e nei pazienti con condizioni renali o cardiache. |
||||
| Fonte dati: Chowdary & Reddy, 2010; Mehanna et al., 2009; O’Connor, Hanly, Francis, Keane, & McNamara, 2013; Perry et al, 2014 | |||||
Un paziente sottoposto a TPN deve avere un’analisi del sangue monitorata attentamente per prevenire le complicazioni della sindrome da refeeding. Le analisi del sangue possono essere ordinate ogni sei ore all’inizio della TPN. La maggior parte degli ospedali hanno un protocollo TPN da seguire per gli esami del sangue. Gli esami del sangue comuni comprendono l’emocromo (conta completa del sangue), elettroliti (con particolare attenzione a magnesio, potassio e fosfato), enzimi epatici (bilirubina totale e diretta, alanina aminotransferasi, aspartato aminotransferasi, fosfatasi alcalina, gamma-glutamil transferasi, proteine totali, albumina), e test di funzionalità renale (creatinina e urea). Confrontare i valori giornalieri con i valori di base, e indagare e segnalare eventuali cambiamenti rapidi in qualsiasi valore (Chowdary & Reddy, 2010; Perry et al., 2014). La Tabella 8.9 delinea un piano di cura quando un paziente riceve la TPN.
| Tabella 8.9 Valutazione di un paziente con TPN | |||
|
Valutazione |
Informazioni aggiuntive |
||
| CVC/linea IV periferica | La linea endovenosa deve rimanere brevettata, senza infezioni.
Il destrosio nella TPN aumenta il rischio di infezione. Valutare la presenza di segni e sintomi di infezioni nel sito (arrossamento, tenerezza, scarico) e a livello sistemico (febbre, aumento dei globuli bianchi, malessere). La medicazione deve essere asciutta e intatta. |
||
| Pesi giornalieri o bisettimanali | Monitorare per prove di edema o sovraccarico di liquidi. Nel corso del tempo, le misurazioni rifletteranno la perdita/guadagno di peso dall’apporto calorico o dalla ritenzione di liquidi. | ||
| Livelli capillari o sierici di glucosio nel sangue | Glicemia capillare QID (4 volte al giorno) inizialmente per monitorare il controllo glicemico, poi ridurre il monitoraggio quando gli zuccheri nel sangue sono stabili o come da politica aziendale. Può essere fatto più frequentemente se il controllo glicemico è difficile. Indica la tolleranza metabolica al destrosio nella soluzione TPN e lo stato glicemico del paziente. | ||
| Monitorare l’assunzione e la produzione | Monitorare e registrare ogni otto ore o secondo la politica aziendale. Monitorare per segni e sintomi di sovraccarico di liquidi (aumento eccessivo di peso) completando una valutazione cardiovascolare e respiratoria. Valutare le assunzioni come IV (fluidi intravenosi), PO (assunzione orale), NG (alimentazione con sondino nasogastrico). Valutare le uscite: NG (contenuto gastrico rimosso attraverso il tubo nasogastrico), drenaggio della fistola, BM (movimenti intestinali liquidi), drenaggio della colostomia/ileostomia, dispositivi di drenaggio ad aspirazione chiusi (drenaggio Penrose o Jackson-Pratt) e drenaggio del tubo toracico. | ||
| Analisi del sangue da giornaliere a settimanali | Revisione dei valori di laboratorio per aumenti e diminuzioni fuori dal range normale. I valori di laboratorio includono CBC, elettroliti, calcio, magnesio, fosforo, potassio, glucosio, albumina, BUN (azoto ureico nel sangue), creatinina, trigliceridi e transferrina. | ||
| Cura della bocca | La maggior parte dei pazienti sarà NPO. Un’adeguata cura della bocca è richiesta secondo la politica dell’agenzia. Alcuni pazienti possono avere un ordine di dieta. | ||
| Segni vitali | I segni vitali sono più frequentemente monitorati inizialmente nei pazienti con TPN. | ||
| Fonte dati: BCIT, 2015a; Perry et al., 2014 | |||
TPN può essere somministrata in ospedale o in un ambiente domestico. Generalmente, i pazienti che ricevono la TPN sono abbastanza malati e possono richiedere una lunga permanenza in ospedale. La somministrazione della TPN deve seguire una stretta aderenza alla tecnica asettica, e comprende l’essere attenti alle complicazioni, poiché molti dei pazienti avranno meccanismi di difesa alterati e condizioni complesse (Perry et al., 2014). Per somministrare la TPN, seguire i passaggi della Checklist 76.
Checklist 76: Amministrazione TPNDisclaimer: Rivedere e seguire sempre la politica dell’ospedale per quanto riguarda questa specifica abilità. |
|||
Considerazioni sulla sicurezza:
|
|||
Passi |
Informazioni aggiuntive |
||
| 1. Esaminare gli ordini del medico e confrontarli con l’etichetta MAR e il contenuto della borsa della soluzione TPN e per la velocità di infusione. Ogni componente della soluzione TPN deve essere verificato con gli ordini del medico. | Controllare la data e l’ora dell’ultimo cambio di tubo TPN, i valori di laboratorio e la data di scadenza della TPN per prevenire l’errore farmacologico.
Valutare CVC, WBC e paziente per malessere. I farmaci possono essere aggiunti alla TPN. Assicurarsi che il tasso di infusione sia verificato nell’ordine del medico ogni volta che viene avviata una nuova sacca TPN. |
||
| 2. Raccogliere le forniture, preparare la soluzione TPN e adescare i tubi IV con il filtro secondo il protocollo dell’agenzia. La TPN richiede tubi speciali per flebo con un filtro. | Generalmente, sono necessari nuovi tubi TPN ogni 24 ore per prevenire la batteriemia legata al catetere. Seguire la politica dell’agenzia.
Assicurarsi che i tubi siano innescati correttamente per prevenire l’embolia d’aria.  |
||
| 3. Eseguire l’igiene delle mani, identificarsi e identificare il paziente utilizzando due identificatori del paziente. Confrontare il MAR con il braccialetto del paziente. Spiegare la procedura al paziente. | L’igiene delle mani previene la diffusione dei microrganismi.
L’identificazione corretta previene gli errori del paziente.  |
||
| 4. Completare tutti i controlli di sicurezza per il CVC come da politica dell’agenzia. | Questo aderisce alle politiche di sicurezza relative alla cura della linea centrale. | ||
| 5. Se si cambia la soluzione TPN, mettere in pausa l’EID e rimuovere il vecchio set di somministrazione TPN. Disinfettare le connessioni e cambiare i tubi IV secondo la politica dell’agenzia.
Se si inizia la TPN per la prima volta, lavare e disinfettare i lumi CVC secondo la politica dell’agenzia. |
Cambiare i tubi IV TPN secondo la politica dell’agenzia. Utilizzare una tecnica rigorosamente asettica con i cambi di flebo poiché i pazienti con soluzioni ad alto contenuto di destrosio sono a maggior rischio di sviluppare infezioni. | ||
| 6. Inserire la nuova soluzione TPN e i tubi IV nell’EID. | L’EID deve essere utilizzato con tutte le somministrazioni TPN. | ||
| 7. Iniziare il tasso di infusione TPN come da ordini del medico. | Previene gli errori di medicazione. | ||
| 8. Eliminare le vecchie forniture come da protocollo dell’agenzia, ed eseguire l’igiene delle mani. | Questi passaggi impediscono la diffusione di microrganismi. | ||
| 9. Monitorare i segni e i sintomi delle complicazioni legate alla TPN. | Vedere la Tabella 8.8 per l’elenco delle complicazioni legate alla TPN. | ||
| 10. Completare le valutazioni giornaliere e il monitoraggio per il paziente su TPN come da politica dell’agenzia. | Vedi le valutazioni giornaliere e settimanali nella Tabella 8.9. La portata può essere monitorata ogni ora. | ||
| 11. Documentare la procedura nella cartella del paziente secondo la politica dell’agenzia. | Annotare il tempo in cui la sacca TPN viene appesa, il numero di sacche e la velocità di infusione, la valutazione del sito CVC e la verifica della pervietà, lo stato della medicazione, i segni vitali e il peso, la tolleranza del cliente alla TPN, la risposta del cliente alla terapia e la comprensione delle istruzioni. | ||
| Fonte dati: North York Hospital, 2013; Perry et al., 2014 | |||
- Descrivere la sindrome da refeeding e indicare un metodo per ridurre il rischio di sindrome da refeeding.
- Un paziente che riceve TPN nelle ultime 48 ore ha sviluppato malessere e ipotensione. A quale potenziale complicazione sono legati questi segni e sintomi?