I medici di famiglia incontrano quotidianamente eruzioni cutanee. I primi passi per fare la diagnosi includono l’identificazione delle caratteristiche dell’eruzione e determinare se l’eruzione è accompagnata da febbre o altri sintomi. Nell’articolo che segue, esaminiamo 8 esantemi virali dell’infanzia che vanno dal comune (varicella) al non-così-comune (sindrome di Gianotti-Crosti).
Virus Varicella-zoster
Varicella-zoster virus (VZV) è un alfaherpesvirus umano neurotropico che causa un’infezione primaria comunemente nota come varicella (varicella).1 Questa malattia è solitamente lieve e si risolve spontaneamente.
Questo virus altamente contagioso si trasmette toccando direttamente le vesciche, la saliva o il muco di una persona infetta. Si trasmette anche attraverso l’aria con tosse e starnuti. Il VZV inizia l’infezione primaria inoculando la mucosa respiratoria. Poi stabilisce una presenza per tutta la vita nei neuroni gangliari sensoriali e, quindi, può riattivarsi più tardi nella vita causando l’herpes zoster, che può colpire i dermatomi craniali, toracici e lombosacrali. Disturbi neurologici acuti o cronici, tra cui paralisi dei nervi cranici, paresi zoster, vasculopatia, meningoencefalite e disturbi oculari multipli, sono stati riportati dopo la riattivazione del VZV con conseguente herpes-zoster.1
Presentazione. Con la varicella, un’eruzione cutanea estremamente prurito segue una breve fase prodromica che consiste in una febbre di basso grado, sintomi del tratto respiratorio superiore, stanchezza e affaticamento. Questo esantema si sviluppa rapidamente, spesso iniziando sul petto, sul tronco o sul cuoio capelluto e diffondendosi poi alle braccia e alle gambe (in modo centrifugo) (FIGURA 1). La varicella colpisce anche le mucose del corpo, come la congiuntiva, la bocca, il retto e la vagina.
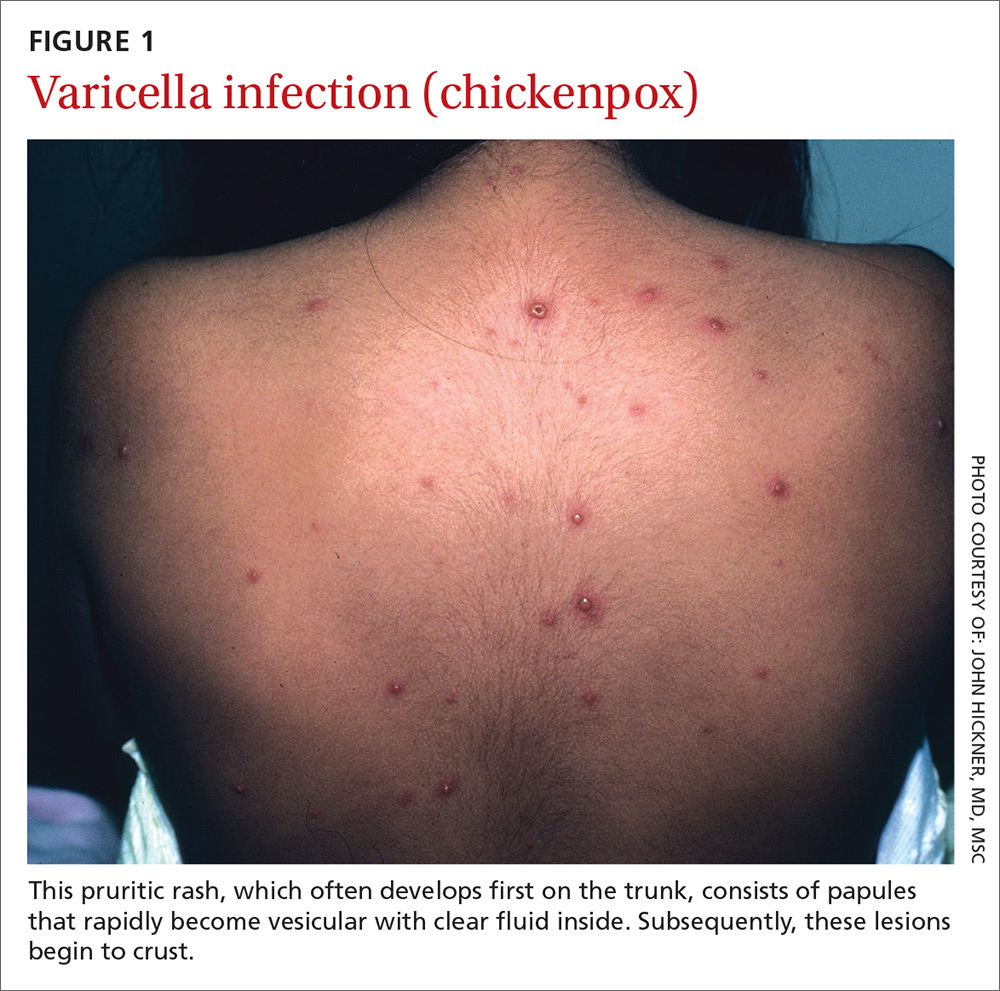
Le lesioni sono papule che diventano rapidamente vescicolari con liquido chiaro all’interno. Successivamente, le lesioni iniziano a crostare. La desquamazione avviene entro 10-14 giorni. Un segno sicuro di varicella è la presenza di papule, vescicole e lesioni crostose nelle immediate vicinanze.
Complicazioni. Le complicazioni più comuni della varicella – soprattutto nei bambini – sono le infezioni invasive da streptococco e stafilococco.2 La complicazione più grave si verifica quando il virus invade il midollo spinale, causando mielite o colpendo le arterie cerebrali, portando alla vasculopatia. La diagnosi di VZV nel sistema nervoso centrale si basa sull’isolamento del virus nel liquido spinale cerebrale mediante reazione a catena della polimerasi (PCR). La diagnosi precoce è importante per minimizzare la morbilità e la mortalità.
La riattivazione è talvolta associata alla nevralgia post-erpetica (PHN), una grave sindrome di dolore neuropatico isolata ai dermatomi colpiti dal VZV. PHN può causare dolore e sofferenza per anni dopo che l’herpes zoster si risolve, e a volte è refrattario al trattamento. PHN può riflettere una ganglionite cronica da virus della varicella.
Per l’herpes zoster esistono diverse scelte di trattamento, ma non tanto per la varicella
Trattamento orale. I farmaci orali come l’aciclovir e il suo farmaco valaciclovir sono gli attuali gold standard per il trattamento del VZV.3
Famciclovir, il farmaco del penciclovir, è più efficace del valaciclovir nel risolvere l’eruzione acuta dell’herpes zoster e nel ridurre la durata della PHN.4 I gabapentinoidi (per esempio, pregabalin) sono gli unici farmaci orali approvati dalla US Food and Drug Administration (FDA) per trattare la PHN.5
Possono essere usati anche farmaci topici. La lidocaina 5% è favorita come terapia di prima linea per il miglioramento del dolore dovuto all’herpes zoster, in quanto fornisce un modesto sollievo dal dolore con un migliore profilo di sicurezza e tollerabilità rispetto al cerotto alla capsaicina 8%, che è una scelta di seconda linea. Quest’ultima deve essere applicata più volte al giorno, ha un’efficacia analgesica minima e spesso causa dolore iniziale al momento dell’applicazione.
Gabapentinoidi e analgesici topici possono essere usati in combinazione grazie alla bassa propensione alle interazioni farmacologiche.6,7 Il trattamento di scelta per la vasculopatia focale è l’aciclovir per via endovenosa, di solito per 14 giorni, anche se i pazienti immunocompromessi dovrebbero essere trattati per un periodo di tempo più lungo. Considerare anche 5 giorni di terapia steroidea per i pazienti con vasculopatia da VZV.8
I trattamenti non approvati dalla FDA comprendono gli antidepressivi triciclici (TCA), come l’amitriptilina, la nortriptilina e la desipramina, che sono talvolta usati come terapia di prima linea per l’herpes zoster. I TCA possono non funzionare bene nei pazienti con dolore bruciante e possono avere effetti avversi significativi, compresa la possibile cardiotossicità.9
Gli oppioidi, compresi ossicodone, morfina, metadone e tramadolo, sono talvolta usati nella gestione del dolore, ma esistono preoccupazioni per l’abuso. Poiché i pazienti possono sviluppare dipendenza fisica, usare gli oppioidi con notevole cautela.10
Prevenzione. Gli Stati Uniti sono diventati il primo paese a istituire un programma di immunizzazione di routine contro la varicella dopo che un vaccino contro la varicella (Varivax) è stato autorizzato nel 1995.11 Il vaccino ha ridotto drasticamente il numero di casi di infezione da varicella.11 L’efficacia del vaccino è elevata e l’immunità protettiva di gregge si ottiene dopo 2 dosi.11-13 Il vaccino viene somministrato ai bambini dopo un anno di età con una dose di richiamo dopo il quarto compleanno.
Un vaccino VZV vivo e attenuato (Zostavax) viene somministrato a individui di età ≥60 anni per prevenire o attenuare l’infezione da herpes zoster. Questo vaccino è usato per aumentare l’immunità cellulo-mediata specifica del VZV negli adulti, diminuendo così il peso dell’herpes zoster e il dolore associato alla PHN.14